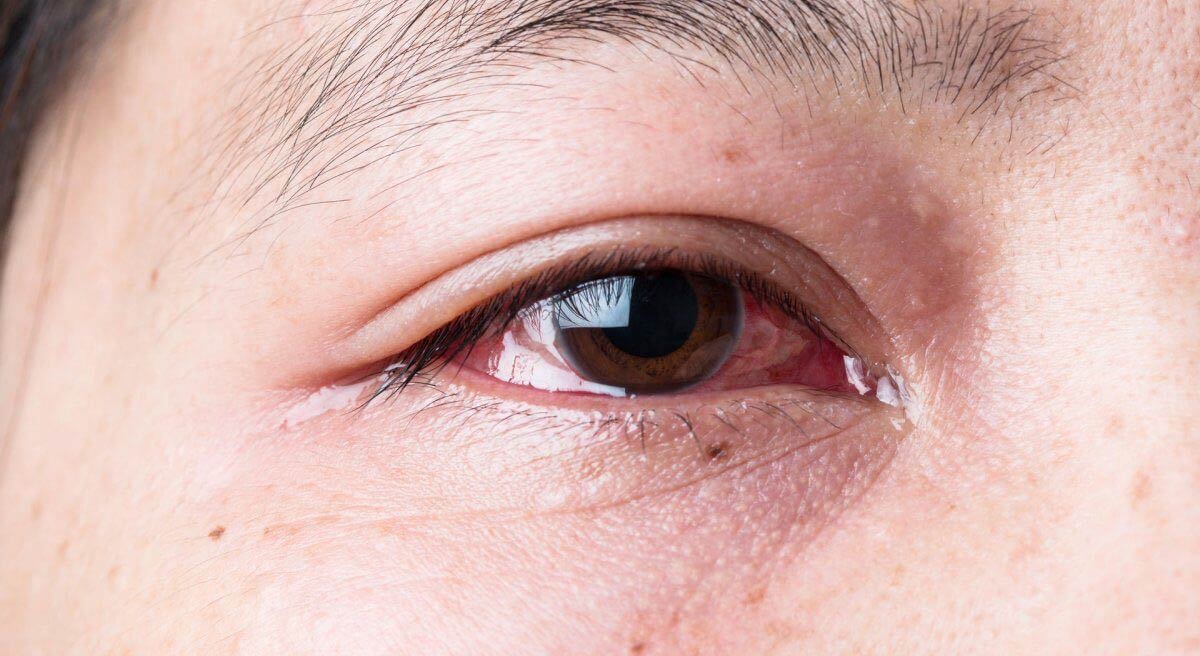
Аллергический васкулит кожи
Содержание:
- Другие заболевания из группы Болезни кожи и подкожной клетчатки:
- Васкулиты мелких сосудов
- Классификация
- Также в разделе
- 3.Симптомы заболевания
- Причины
- Причины
- 3.Аутоиммунные заболевания
- Лечение
- Лечение
- Патогенез васкулита
- Формы, разновидности, и симптомы
- Как лечить васкулит?
- Симптомы васкулита кожи
- К каким докторам следует обращаться если у Вас Аллергический артериолит, или васкулит Рейтера:
Другие заболевания из группы Болезни кожи и подкожной клетчатки:
| Абразивный преканкрозный хейлит манганотти |
| Актинический хейлит |
| Аллергический дерматит |
| Амилоидоз кожи |
| Ангидроз |
| Астеатоз, или себостаз |
| Атерома |
| Базалиома кожи лица |
| Базальноклеточный рак кожи (базалиома) |
| Бартолинит |
| Белая пьедра (узловатая трихоспория) |
| Бородавчатый туберкулез кожи |
| Буллезное импетиго новорожденных |
| Везикулопустулез |
| Веснушки |
| Витилиго |
| Вульвит |
| Вульгарное, или стрепто-стафилококковое импетиго |
| Генерализованный рубромикоз |
| Гидраденит |
| Гипергидроз |
| Гиповитаминоз витамина В12 (цианокобаламин) |
| Гиповитаминоз витамина А (ретинол) |
| Гиповитаминоз витамина В1 (тиамин) |
| Гиповитаминоз витамина В2 (рибофлавин) |
| Гиповитаминоз витамина В3 (витамин РР) |
| Гиповитаминоз витамина В6 (пиридоксин) |
| Гиповитаминоз витамина Е (токоферол) |
| Гипотрихоз |
| Гландулярный хейлит |
| Глубокий бластомикоз |
| Грибовидный микоз |
| Группа заболеваний буллезного эпидермолиза |
| Дерматиты |
| Дерматомиозит (полимиозит) |
| Дерматофития |
| Занозы |
| Злокачественная гранулема лица |
| Зуд половых органов |
| Избыточное оволосение, или гирсутизм |
| Импетиго |
| Индуративная (уплотненная) эритема Базена |
| Истинная пузырчатка |
| Ихтиозы и ихтиозоподобные заболевания |
| Кальциноз кожи |
| Кандидоз |
| Карбункул |
| Карбункул |
| Киста пилонидальная |
| Кожный зуд |
| Кольцевидная гранулема |
| Контактный дерматит |
| Крапивница |
| Красная зернистость носа |
| Красный плоский лишай |
| Ладонная и подошвенная наследственная эритема, или эритроз (болезнь Лане) |
| Лейшманиоз кожи (болезнь Боровского) |
| Лентиго |
| Ливедоаденит |
| Лимфаденит |
| Линия фуска, или синдром андерсена-верно-гакстаузена |
| Липоидный некробиоз кожи |
| Лихеноидный туберкулез — лишай золотушный |
| Меланоз Риля |
| Меланома кожи |
| Меланомоопасные невусы |
| Метеорологический хейлит |
| Микоз ногтей (онихомикоз) |
| Микозы стоп |
| Многоморфная экссудативная эритема |
| Муцинозная алопеция Пинкуса, или фолликулярный муциноз |
| Нарушения нормального роста волос |
| Неакантолитическая пузырчатка, или рубцующийся пемфигоид |
| Недержание пигментации, или синдром блоха-сульцбергера |
| Нейродермит |
| Нейрофиброматоз (болезнь реклингхаузена) |
| Облысение, или алопеция |
| Ожог |
| Ожоги |
| Отморожение |
| Отморожение |
| Папулонекротический туберкулез кожи |
| Паховая эпидермофития |
| Периартерит узелковый |
| Пинта |
| Пиоаллергиды |
| Пиодермиты |
| Пиодермия |
| Плоскоклеточный рак кожи |
| Поверхностный микоз |
| Поздняя кожная порфирия |
| Полиморфный дермальный ангиит |
| Порфирии |
| Поседение волос |
| Почесуха |
| Профессиональные заболевания кожи |
| Проявление гипервитаминоза витамина А на коже |
| Проявление гиповитаминоза витамина С на коже |
| Проявления простого герпеса на коже |
| Псевдопелада Брока |
| Псевдофурункулез Фингера у детей |
| Псориаз |
| Пурпура пигментная хроническая |
| Пятнистая атрофия по типу Пеллиззари |
| Пятнистая лихорадка скалистых гор |
| Пятнистая лихорадка скалистых гор |
| Разноцветный лишай |
| Рак кожи лица |
| Раны |
| Ретикулез кожи |
| Ринофима |
| Розацеаподобный дерматит лица |
| Розовый лишай |
| Рубромикоз, или руброфития |
| Саркоид Бека |
| Саркоидоз Бека |
| Саркома (ангиосаркома) Капоши |
| Сверлящая, или пронизывающая эктима |
| Себорея |
| Септическая эритема |
| Сикоз |
| Синдром Лайелла |
| Синдром Стивенса-Джонсона |
| Системная красная волчанка |
| Склерема и склередема |
| Склеродермия |
| Скрофулодерма, или колликвативный туберкулез кожи |
| Смешанная, или вариегатная, порфирия |
| Сморщивание вульвы (крауроз) |
| Сморщивание (крауроз) полового члена |
| Ссадины |
| Стрептококковое импетиго |
| Трехсимптомная болезнь Гужеро-Дюппера |
| Трихотилломания |
| Трихофитии |
| Туберкулез кожи |
| Туберкулез кожи и подкожной клетчатки |
| Туберкулезная волчанка |
| Угри, или акне |
| Узелковый периартериит |
| Ушиб |
| Фавус |
| Флегмона |
| Фрамбезия |
| Фурункул |
| Фурункул. Фурункулез |
| Хроническая мигрирующая эритема Афцелиуса-Липшютца |
| Хроническая поверхностная диффузная стрептодермия |
| Хроническая язвенная и язвенно-вегетирующая пиодермия |
| Хронический атрофирующий акродерматит |
| Хрономикоз |
| Центральный лентигиоз Турена |
| Черепицеобразный микоза |
| Черная пьедра |
| Чёрный лишай |
| Чесотка |
| Шанкриформная пиодермия |
| Экзема |
| Эксфолиативный (листовидный) дерматит новорожденных Риттера |
| Эктима вульгарная (гнойник обыкновенный) |
| Эпидемическая пузырчатка новорожденных |
| Эпидермофитиды |
| Эпидермофития |
| Эпидермофития стоп |
| Эритематозная анетодермия ядассона |
| Эритразма |
| Язва бурули |
| Язвенный туберкулез кожи и слизистых оболочек |
Васкулиты мелких сосудов
1.Прием лекарств (пенициллин, сульфаниламиды, хинидин, аллопуринол и др.)
2.Инфекционные болезни (любые инфекции, особенно стрептококковые, гонококковые, вирусные и др.)
3.Геморрагичский васкулит (пурпура Шенлейн- Геноха), предположительно вирусной природы
4.Аутоиммунные заболевания
5.Злокачественные новообразования
6.Смешанная эссенциальная криоглобулинемия
7.Уртикарный васкулит
Клиника неспецифична и включает кроме кожных симптомов следующие:
- лихорадку;
- артралгии/артрит;
- почечный синдром (протеинурия, гематурия, снижение функции почек);
- боли в животе.
Подтверждением данного типа васкулита будет определение на биопсии лейкоцитокластического типа васкулита.
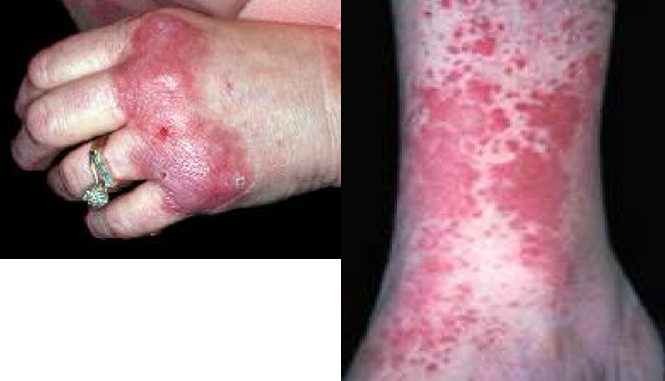
Лечение больных с первичными системными васкулитами (СВ) требует междисциплинарного подхода. При наличии любых клинических проявлений, позволяющих заподозрить СВ, показана консультация ревматолога.
Показаниями к госпитализации в ревматологическое отделение служат:
- необходимость верификации диагноза в дебюте заболевания,
- оценка состояния жизненно важных органов при его обострениях для выбора оптимального режима патогенетической терапии и уточнения прогноза заболевания, развитие осложнений.
Лечебная программа всегда носит строго индивидуализированный характер и определяется как типом СВ, так и особенностями его клинических проявлений, включает:
- быстрое подавление активности СВ с помощью агрессивных режимов иммуносупрессивной терапии в дебюте заболевания (индукционная терапия), а также при его обострениях (эскалационная терапия), что позволяет значительно снизить риск тяжелых необратимых поражений органов и систем, сопровождающихся потерей зрения, неврологическими дефицитами, легочно-сердечной и почечной недостаточностью.
- по достижении клинико-лабораторной ремиссии заболевания – обеспечение строгого соблюдения программы продолжения иммуносупрессивной терапии в дозах, достаточных для ее поддержания (т.е. поддерживающая терапия, которая проводится в течение 1–3 лет, иногда более продолжительное время).
Цели первого этапа:
- использование адекватно высоких доз ГКС в виде монотерапии или в сочетании с иммуносупресантами преимущественно цитотоксического действия, вплоть до проведения пульс-терапии
- введение внутривенного иммуноглобулина
- применение экстракорпоральных методов лечения
Симптоматическая терапия:
- коррекция нарушений микроциркуляции (влияние на реологию крови или на агрегацию тромбоцитов)
- по показаниям назначение вазопростана или синтетических аналогов простациклина
Цели второго этапа:
- длительная, не менее 0,5-2 лет терапия ГКС и иммуносупресантами
- препараты, влияющие на звенья патогенеза системных васкулитов (дезагреганты, аминохинолиновые, антагонисты кальция, блокаторы серотонина и др.)
- определение показаний для хирургической коррекции поражений магистральных сосудов или осложнений патологического процесса
Цели третьего этапа:
- при стойкой ремиссии васкулита отмену ГКС и цитостатиков
- определение степени повреждения органов и систем, степени нарушения их функции
- определение методов коррекции выявленных нарушений, оценить качество жизни больных с проведением необходимых реабилитационных мероприятий
При отсутствии лечения прогноз у пациентов с СВ крайне неблагоприятный, летальность продолжает оставаться довольно высокой, особенно у лиц молодого и пожилого возраста, а также при вовлечении в патологический процесс жизненно важных органов (почек, сердца, легких, ЖКТ). Выживаемость пациентов во многом зависит от своевременности постановки диагноза, адекватной индукционной и поддерживающей терапии.
Классификация
На сегодня единой классификации васкулитов кожи не существует. К ним относят несколько десятков дерматозов, имеющих клиническое сходство. Самое простое деление связано с источником заболевания.
- Первичный васкулит – является самостоятельным заболеваниям, вызванным непосредственным действием аллергена: лекарство, интоксикация, продукт питания, переохлаждение или, наоборот, длительное нахождение на солнце. Например, токсико аллергический васкулит, проявляющийся как реакция на действие вещества. Лечение в таких случаях сводится к прекращению контактов с аллергеном.
- Вторичный – возникает вследствие каких-то заболеваний, например, ревматических.
Следующий вид классификации – по степени, глубине поражения сосудов в тканях и органах:
| Дермальная форма, или васкулит кожных покровов | Затрагивает преимущественно мелкие сосуды, расположенные в верхних слоях дермы. Самая легкая форма, практически не вызывающая осложнений при своевременном лечении. |
| Дермо-гиподермальная форма | Поражение сосудов дермы, доходящее до глубоких слоев. Иногда затрагиваются мелкие сосуды мягких тканей. |
| Гиподермальная форма | Характеризуется поражением крупных сосудов – вен и артерий. Один из самых опасных вариантов заболевания, требующий стационарного лечения. |
Если речь идёт о поражениях кожи, то выделяют следующие виды:
- ревматический (системный) – напрямую связан с волчанкой и артритом;
- геморрагический (синонимы, используемые в медицинской сфере – анафилактическая пурпура, болезнь Шёнлейна-Геноха, иногда его называют капилляротоксикоз);
- полиморфный васкулит (доктора называют его аллергический артериолит Руитера);
- лейкоцитокластический – распад ядер лейкоцитов, выявляется при гистологическом исследовании;
- уртикарный васкулит (в медицинских кругах известен, как некротический уртикароподобный васкулит);
- васкулит папуло-некротический (недуг, аналогичный синдрому Вертера-Дюмлинга);
- гиганотоклеточный – приводит к тяжелому поражению крупных артерий;
- гранулематозный – внутри сосудов образуются гранулы, замедляющие или останавливающие проток крови;
- узловатый васкулит (узловатая эритема, редко появляется из-за медикаментов);
- узловато-язвенный васкулит (втрое название – хроническая узловатая эритема).
Диагностика васкулитов основана не столько на регистрации симптомов, сколько на оценке скорости изменений. Обязательны проведение гистологического обследования пораженного участка и консультация с необходимыми специалистами.
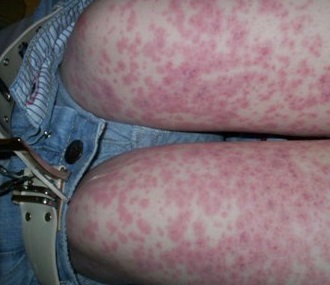
Также в разделе
3.Симптомы заболевания
Непредсказуемый характер возникновения васкулита делает его симптоматическую картину очень расплывчатой и многообразной. И все же удается выявить взаимосвязь признаков васкулита с его локализацией. Например, если при васкулите произошло поражение кожи, то его симптомом будет специфическая сыпь. Если на каком-либо участке нерва произошло нарушение кровоснабжения, то признаком этого патологического процесса будет мышечная слабость и потеря чувствительности. Инсульт свидетельствует о нарушении кровоснабжения головного мозга, а инфаркт – сердца.
Среди общих симптомов васкулита, характерных для всех видов этого заболевания, можно выделить следующее:
- отсутствие аппетита;
- слабость;
- повышение температуры тела;
- повышенную утомляемость;
- бледность.
Поэтому очень важно при обнаружении каких-либо неясных симптомов васкулита незамедлительно обратиться к врачу
Причины
Точные причины развития заболевания до сих пор не выяснены. Однако установлена взаимосвязь между развитием болезни Шенляйн-Геноха и следующими обстоятельствами:
- недавно перенесенная инфекция верхних дыхательных путей (как вирусная, так и бактериальная), наиболее часто — стрептококковая инфекция и парагрипп;
- другая перенесенная вирусная инфекция — гепатита B и C, простого герпеса, цитомегаловирус, вирус Эпштейна-Барр;
- наследственная предрасположенность;
- переохлаждение, чрезмерно долгое пребывание на солнце;
- лекарственная или пищевая аллергии;
- недавняя вакцинация.
У взрослых дополнительными факторами риска также могут быть сахарный диабет, беременность, наличие злокачественных новообразований.
Механизм повреждения сосудов
Болезнь Шенлейн-Геноха — аутоиммунная патология. Это означает, что за воспаление и нарушение целостности мелких сосудов (артериол, венул, капилляров) отвечают ни бактерии, ни вирусы, а собственные защитные силы организма. При провокации одним из перечисленных выше факторов и генетической предрасположенности происходит нарушение в работе иммунной системы — в крови появляется большое количество иммуноглобулинов A (IgA). Образовавшиеся иммуноглобулины образуют комплексные соединения, оседают на стенках сосудов и, играя роль своеобразной «сигнальной ракеты», привлекают другие защитные факторы. Таким образом, развивается асептическое воспаление (воспаление без инфекции), приводящее к нарушение целостности сосуда и последующим кровотечению и тромбообразованию.
Причины
3.Аутоиммунные заболевания
Аутоиммунные заболевания представляют собой совокупность заболеваний, при которых под действием собственной иммунной системы происходит деформация и разрушение тканей, органов организма человека. Исследователи полагают, что это расстройство возникает у генетически восприимчивых людей. У них защитная иммунная система вырабатывает антитела, атакующие собственные ткани. К этому типу патологий можно отнести следующие заболевания.
Дерматомиозит и полимиозит
В основе этих заболеваний лежат воспалительные процессы, протекающие на фоне специфического действия иммунной системы человека. Дерматомиозит характеризуется воспалением кожного покрова, а полимиозит – мышц. Для симптоматики обоих заболеваний характерны:
- усталость,
- мышечная слабость,
- одышка,
- затруднение глотания,
- потеря в весе,
- лихорадка.
Ревматоидный артрит
При данном заболевании иммунная система атакует синовиальную оболочку – оболочку мембран, выстилающих полость суставов. В результате подобного воздействия она воспаляется, появляется боль и отечность, ощущение скованности во всем теле. Среди других симптомов ревматоидного артрита можно выделить:
- потерю аппетита;
- усталость;
- лихорадку;
- анемию.
Склеродермия
Этот термин обозначает группу заболеваний из группы коллагенозов, которые характеризуются уплотнением кожи, наращиванием рубцовой ткани и повреждением внутренних органов. Эти нарушения подразделяются на две основные категории: системная и очаговая склеродермия.
Синдром Шегрена
Синдром Шегрена представляет собой хроническое системное заболевание, при котором атаке иммунной системы подвергается слезные и слюнные железы, а также железы слизистых оболочек. Результатом данного патологического процесса становится дисфункция данных желез с последующим уменьшением количества вырабатываемого секрета. Основными синдрома Шегрена являются сухость в глазах и во рту, а также постоянная усталость и боль в суставах.
Системная красная волчанка
Системная красная волчанка, поражая капилляры и соединительную ткань, оказывает отрицательное влияние на весь организм в целом. Для симптоматики красной волчанки характерны следующие признаки:
- чувствительность к солнечному свету;
- высыпания на щеках и переносице;
- выпадение волос;
- нарушения работы почек;
- проблемы с концентрацией внимания и памятью;
- анемия.
Васкулит
Данный термин характерен более чем для 20 различных состояний, характеризующихся воспалением стенок сосудов. Как следствие, васкулит может ухудшать кровообращения органов и других тканей организма.
Смешанное заболевание соединительной ткани – смешанный коллагеноз.
При таком коллагенозе у людей выявляются черты одновременно нескольких болезней: красной волчанки, дерматомиозита, ревматоидного артрита и т.д. Многогранные проявления этой патологии у больных проявляются по-разному: кто-то жалуется на легкие симптомы, а у кого-то могут возникнуть и серьезные осложнения, в том числе и инфекции, инсульты, почечная недостаточность и другие опасные явления.
Лечение коллагеноза зависит от множества различных факторов: типа заболевания и его симптоматики, тяжести течения болезни, а также от индивидуальных особенностей организма больного. Чаще всего меры по лечению коллагеноза помогают если не вылечить болезнь полностью, то хотя бы контролировать неприятные симптомы коллагеноза.
Лечение
Подход к лечению васкулита определяется локализацией поражённых сосудов, наличием сопутствующих заболеваний, тяжестью состояния, рядом других факторов. Чаще всего применяют комплексную терапию, которая предполагает приём лекарств, физиотерапию, соблюдение диеты, профилактику обострений. При тяжёлых формах заболевания, если развивается тромбоз крупных артерий, стеноз магистральных артерий, показано хирургическое лечение.
Медикаментозное лечение васкулита
Подходы к лечению васкулита различаются в каждом случае. Ревматолог назначит препараты для снижения выработки антител, уменьшения чувствительности тканей. В некоторых случаях нужны антибиотики, в других — противоаллергические препараты.
Составлять программу медикаментозного лечения должен лечащий ревматолог. Дополнительно он может привлечь, других врачей, более узкой специализации. Заболевание нельзя пытаться вылечить самостоятельно. Оно опасно тяжёлыми осложнениями, требует системной и сложной терапии.
Лекарства при васкулитах
Назначают так, чтобы добиться устойчивой ремиссии, снизить риск развития осложнений. При вторичном васкулите терапия направлена на лечение основного заболевания, вызвавшего воспаление сосудов.
Для лечения используют следующие препараты:
- глюкокортикостероиды или стероидные гормоны. Назначаются почти во всех случаях, оказывают противовоспалительное и иммунодепрессивное действие. Дозы препаратов подбирают индивидуально, формируя график приёма. Обычно дозировка сначала высокая, а затем постепенно снижается;
- цитостатики. Они подавляют активность иммунной системы, что позволяет корректировать аутоиммунные механизмы. Цитостатики применяются в сочетании с глюкокортикостероидами при тяжёлых формах васкулитов. Препараты назначают в составе пульс-терапии. Она предполагает приём лекарств короткими курсами, чтобы избежать побочных эффектов;
- противоопухолевые, в частности — Ритуксимаб. Это — моноклональные антитела, которые вырабатываются иммунными клетками, обладают иммунодепрессивными свойствами и используются в лечении системных васкулитов, если применение цитостатиков нежелательно. Их не назначают при вирусе гепатита B, нейтропении, низком содержании IgC в крови и положительной туберкулиновой пробе.
Также могут назначаться иммуносупрессоры (подавляют активность иммунной системы), нормальный иммуноглобулин человека (применяется при инфекционных осложнениях, тяжёлом поражении почек, развитии геморрагического альвеолита), антибактериальные, нестероидные противовоспалительные препараты, антикоагулянты (препятствуют образованию тромбов в сосудах), противоаллергические препараты.
Физиотерапевтические методы лечения васкулита
Для лечения васкулита применяется плазмаферез, при котором происходит забор крови, её очистка и возвращение в кровоток. Методику используют как часть комбинированной терапии, если заболевание протекает в тяжёлой или острой форме, быстро прогрессирует. Плазмаферез назначают курсами, при тяжёлом поражении почек, а также в случаях, когда применение цитостатиков противопоказано.
Лечение народными средствами
Народные средства неэффективны при лечении васкулитов, их применение может быть опасным. Если заболевание быстро прогрессирует, протекает в тяжёлой форме, нужно срочно обращаться к врачу. Попытки лечиться народными методами приведут к потере времени и могут спровоцировать осложнения.
Валерия Король – врач-терапевт, ревматолог, Член экспертного совета МедПортала
«Кого кладут в стационар при васкулите?
— Всех больных с впервые выявленными признаками системного васкулита. Специальные показания к госпитализации пациентов с установленным диагнозом СВ:
- Быстропрогрессирующее ухудшение функции почек
- Появление белка в моче -больше 3 г/сутки
- Повторяющиеся боли в животе
- Поражение органа зрения
- Признаки поражения ЦНС»
Лечение
Обязательна госпитализация больных и соблюдение постельного режима в течение первых 2—3 недели заболевания. Из рациона исключают сенсибилизирующие пищевые продукты (цитрусовые, шоколад, свежие ягоды). Следует избегать применения лекарственных препаратов, если прогноз их эффекта сомнителен. Антибиотики назначают только при доказанной бактериальной инфекции. Димедрол, супрастин, тавегил и другие антигистаминные препараты не эффективны, как и широко применявшиеся ранее препараты кальция, аскорбиновая кислота, рутин. Используют нестероидные противовоспалительные препараты (индометацин, вольтарен). Глюкокортикоидные гормоны, но данным И. Е. Тареевой (1983), оказывают в ряде случаев благоприятное действие при кожном и суставном синдромах, но не влияют на патологический процесс в почках; вместе с тем они повышают свертываемость крови, ингибируют фибринолиз, усугубляют внутрисосудистое свертывание крови
Поэтому их назначают с осторожностью и только в комплексе с гепарином. Применение гепарина наиболее эффективно в связи с многосторонним действием препарата на патогенетические факторы Шенлейна—Геноха болезни
Он устраняет гиперкоагуляцию и купирует диссеминированное свертывание крови, ингибирует комплемент и препятствует его дальнейшей активации, стимулирует фибринолиз. Терапию гепарином начинают после определения гепаринорезистентности плазмы in vitro и проводят под контролем показателей свертываемости крови. Обычно гепарин назначают из расчета 300—400 ЕД на 1 кг массы тела в сутки в виде инъекций Под кожу живота (каждые 6—8 часов), при необходимости изменяя дозу так, чтобы обеспечить снижение показателей аутокоагуляционного теста и активированного парциального тромбопластинового времени в 2 раза. При развитии гепарино-резистентности дозу препарата увеличивают (иногда суточную дозу доводят до 800 ЕД на 1 кг массы тела). Если гепаринорезистентность связана с дефицитом антитромбина III, то больным ежедневно вводят в вену струйно 300—400 мл свежезамороженной донорской плазмы. Для улучшения микроциркуляции и усиления фибринолиза рекомендуют внутривенное капельное введение никотиновой кислоты в максимально переносимых дозировках. В качестве дезагреганта может быть использован трентал.
Больным с абдоминальным синдромом назначают полный голод до тех пор, пока не купируются боли. Разрешается только пить воду. При профузном кровотечении из желудочно-кишечного тракта струйно переливают большие дозы свежезамороженной плазмы (до 1000 мл и более). Введение аминокапроновой кислоты противопоказано, так как это может привести к усугублению синдрома диссеминированного внутрисосудистого свертывания. Назначать гепарин и дезагреганты нецелесообразно. При отсутствии эффекта производят резекцию пораженного отдела кишечника.
К наиболее эффективным методам лечения Шенлейна—Геноха болезни относится плазмаферез (см.). Эффект наступает быстро — после первой или второй процедуры. Купируются даже самые тяжелые криоглобулинемические формы васкулитов, протекающие с тяжелым синдромом внутрисосудистого свертывания крови. Обычно проводят 5—6 процедур через 3—4 дня. За сеанс удаляют от 1500 до 2000 мл плазмы больного. Дефицит жидкости и белков восполняют солевыми растворами, реополиглюкином, 10% раствором альбумина, свежезамороженной плазмой. Как при острых, так и при хронических формах Шенлейна—Геноха болезни весьма эффективным оказался так называемый селективный плазмаферез. Суть метода заключается в экстракорпоральном осаждении при t° 4° макромолекулярных агрегатов, в состав которых входят фибронектин, фибриноген, VIII фактор свертывания крови, криоглобулины, иммунные комплексы, обломки клеточных мембран. Перечисленные и другие компоненты плазмы преципитируют в присутствии гепарина. «Очищенная» таким образом плазма может быть заморожена и в дальнейшем перелита больному при следующем гшазмаферезе. При t° —20° пластиковый контейнер с плазмой может храниться в течение недели. При отсутствии эффекта от перечисленных выше методов лечения или при частых и тяжелых рецидивах Шенлейна—Геноха болезни назначают цитостатические препараты, обладающие иммунодепрессивным действием: азатиоприн по 150 мг в сутки в течение 3—4 месяца, циклофосфан по 200 мг через день (суммарная курсовая доза 8—10 г). Лечение цитостатиками нужно проводить под контролем уровня лейкоцитов в крови. Следует избегать использования этих препаратов у детей, учитывая мутагенный эффект цитостатиков.
Патогенез васкулита
Формы, разновидности, и симптомы
Симптоматика заболевания зависит от формы васкулита и разновидности. Ранние симптомы схожи с проявление большинства инфекционных и воспалительных заболеваний: повышение температуры, слабость, головная боль, быстрая утомляемость, болевые ощущения в мышцах.
С развитием процесса проявляются симптомы первичной и вторичной формы болезни. Первичная форма – это самостоятельное заболевание, которое заключается в воспалении сосуда иммунного происхождения, аутоиммунный васкулит. Вторичная форма – следствие и симптом какого-либо системного заболевания, а также последствие инфекций, заражения гельминтами, воздействия токсинов, химических препаратов, радиации. Среди системных заболеваний, симптомами которого может стать васкулит – сахарный диабет, красная волчанка, саркоидоз.
Кожный
Кожный васкулит поражает сосуды дермы малого или среднего диаметра, но не затрагивает сосуды внутренних органов. Диагностируется с помощью биопсии, поскольку васкулиты кожи по внешней симптоматике схожи с некоторыми заболевании:
- капиллярные излияния кожи – пурпура;
- повреждения капилляров кожи – петехии;
- крапивница, узелки;
- сетчатое леведо вследствие застоя крови в капиллярах.
Васкулиты кожи могут развиваться на фоне системных заболеваний, и тогда симптоматика дополняется повышением температуры, болями в суставах.
Аллергический
Проявляется следующими симптомами:
- узелки, геморрагические, эритематозные пятна и высыпания;
- инфаркт кожи – образование черной корки в области высыпаний;
- кровоизлияния под ногти пальцев ног;
- боль в суставах и мышцах;
- жгучая, сдавливающая боль или зуд в местах высыпаний;
Аллергический васкулит чаще всего проявляется сыпью на бедрах, голенях, стопах, а при генерализованной форме добавляются высыпания на предплечьях и туловище.
К группе аллергических васкулитов относятся индуративная эритема Базена, острая и хроническая узловатая эритема, болезнь Бехчета, височный ангиит, которые имеют специфические симптомы.
При острой узловатой эритеме характерны крупные размеры узлов и изменение цвета кожи под ними от красного до зеленоватого.
Болезнь Бехчета поражает в основном слизистую глаз, рта и кожи с образованием эрозий и язв.
При височном, или сенильном ангиите пожилые женщины страдают от сильных и продолжительных болей в районе висков.
Системный
Возникает при нарушении иммунных механизмов при различных системных заболеваниях, для которых характерно поражение соединительной ткани (ревматизм, гранулематоз, красная волчанка и др.)
При гранулематозе Вегенера заболевание проявляется следующими симптомами:
- разрушительными изменениями стенок сосудов дыхательных путей и почек;
- изъязвленными гранулемами на слизистой носа, рта, бронхов;
- гломерулонефритом;
- тяжелыми осложнениями на внутренние органы, кожу, нервную систему, органы зрения.
При ревматизме распространяется на весь организм и проявляется в зависимости от стадии развития заболевания. Кроме кожных покровов поражаются сосуды внутренних органов, мозга с опасностью внутренних кровотечений.
Криоглобулинемический
Одна из разновидностей системной разновидности заболевания – криоглобулинемический васкулит, при котором в клетках крови появляются белки криоглобулины, откладывающиеся на стенках сосудов и разрушающие их.
Болезнь имеет прогрессирующую форму протекания, а ее характерный симптом (кроме общих для всех видов болезни) – поражение периферических нервов и нарушение чувствительности. При отсутствии адекватного лечения криоглобулинемический васкулит может стать причиной потери речи и двигательного паралича.
Уртикарный васкулит
Уртикарный васкулит, или ангиит – одна из разновидностей аллергической формы заболевания, которая характеризуется хроническим воспалением поверхностных сосудов кожного покрова.
На начальном этапе развития часто диагностируют как хроническую крапивницу. Для заболевания характерны следующие симптомы:
- волнообразное течение;
- появление на коже геморрагических пятен, узелков, волдырей;
- ощущения жжения на пораженных участках;
- боль головная, в суставах, пояснице, мышцах, животе;
- повышенная температура;
- гломерулонефрит.
Диагностируется методом иммунофлюоресценции и гистологического исследования пораженных участков дермы.
Как лечить васкулит?
Лечение васкулита определяется его формой и природой. Чаще всего применяется комплексный подход.
Лечение аллергического васкулита требует учета возможного влияние различных факторов и патогенетические моменты. В случаях связи с обострением хронических очагов инфекции показаны антибиотики, при подозрении на медикаментозную аллергию прекращают употребление определенных лекарств. По возможности проводится лечение других сопроводительных хронических болезней. Назначают также циннаризин, доксиум, пармидин, ксантинола никотинат, теоникол, трентал, аскорутин, делагил. В тяжелых случаях показаны кортикостероиды или их комбинация с циклофосфамидом, азатиоприном. Наружная терапия проводится только в случаях эрозивно-язвенных форм для ускорения эпителизации язв, для этого подходят ируксол, дермазин, солкосерил и т.п.
В лечении уртикарного васкулита препаратами первого ряда оказываются доксепин, циметидин, ранитидин, индометацин или другие противовоспалительные препараты в комплексе. Если в силу определенных обстоятельств выше указанных препаратов приходится избегать (по рекомендации врача), то применяются препараты второго ряда (колхицин или дифенилсульфон) и третьего ряда (кортикостероиды). В крайнем случае, назначаются препараты четвертого ряда — азатиоприн, циклофосфамид. Прогноз благоприятный, ремиссии длятся месяцам и годами, однако вероятны и поражения почек -возникают они лишь на фоне дефицита компонентов комплемента.
Лечение узловатого васкулита проводится противотуберкулезными лекарствами в случае подтверждения туберкулезной этиологии васкулита. В остальных же случаях показаны тетрациклины, калия йодид, иногда кортикостероиды, дифенилсульфон. При данной разновидности васкулита в наибольшей степени уместен постельный режим.
Симптомы васкулита кожи
Клиническая картина васкулитов чрезвычайно многообразна. Существует ряд общих признаков, клинически объединяющих эту полиморфную группу дерматозов:
- воспалительный характер изменений;
- склонность высыпаний к отеку, кровоизлиянию, некрозу;
- симметричность поражения;
- полиморфизм морфологических элементов (обычно они имеют эволюционный характер):
- преимущественная локализация на нижних конечностях;
- наличие сопутствующих сосудистых, аллергических, ревматических, аутоиммунных и других системных заболеваний;
- связь васкулитов с предшествующей инфекцией или лекарственной непереносимостью;
- острое или периодически обостряющееся течение.
Геморрагический васкулит Шенлейна-Геноха
Различают кожную, абдоминальную, суставную, некротическую, молниеносную формы геморрагического васкулита.
При кожной форме отмечается появление гак называемой пальпируемой пурпуры — отечного геморрагического пятна различной величины, локализующегося обычно на голенях и тыле стоп, легко определяемого не только визуально, но и при пальпации, что отличает его от других пурпур. Начальными высыпаниями при геморрагическом васкулите являются отечные воспалительные пятна, напоминающие волдыри, который быстро трансформируются в геморрагическую сыпь. По мере нарастания воспалительных явлений на фоне пурпуры и экхимозов образуются геморрагические пузыри, после вскрытия которых образуются глубокие эрозии или язвы. Высыпаниям, как правило, сопутствует легкий отек нижних конечностей. Кроме нижних конечностей геморрагические пятна также могут располагаться на бедрах, ягодицах, туловище и слизистой оболочке рта и зева.
При абдоминальной форме отмечаются высыпания на брюшине или слизистой оболочке кишечника. Кожная сыпь не всегда предшествует желудочно-кишечным явлениям. При этом наблюдаются рвота, схваткообразные боли в животе, напряжение и болезненность при пальпации. Со стороны почек также могут отмечаться различные патологические явления различной степени: от кратковременной нестойкой микрогематурии и альбуминурии до выраженной картины диффузного поражения почек.
Для суставной формы характерно изменение суставов и их болезненность, которые возникают до или после кожной сыпи. Наблюдается поражение крупных (коленных и голеностопных) суставов, где отмечаются припухлость и болезненность, сохраняющиеся в течение нескольких недель. Кожа над пораженным суставом меняет окраску и имеет зеленовато-желтый цвет.
Для некротической формы васкулитов характерно появление множественных полиморфных высыпаний. При этом одновременно с мелкими пятнами, узелками и пузырями, наполненными серозным или геморрагическим экссудатом, появляются некротические поражения кожи, изъязвления и Геморрагические корки. Очаги поражения локализуются обычно на нижней трети голени, в области лодыжек, а также на тыле стоп. В начале болезни первичным элементом является геморрагическое пятно. В этот период отмечаются зуд и жжение. Затем пятно быстро увеличивается в размере и подвергается с поверхности влажному некрозу. Некротические язвы могут иметь различную величину и глубину, достигая даже надкостницы. Такие язвы протекают длительно и превращаются в трофические язвы. Субъективно больные жалуются на боль.
К каким докторам следует обращаться если у Вас Аллергический артериолит, или васкулит Рейтера:
- Дерматолог
- Инфекционист
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Аллергического артериолита, или васкулита Рейтера, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.