Заболевания селезёнки
Содержание:
- Лечение повреждений селезенки
- Очищение печени овсом
- Из-за чего возникают психосоматические заболевания
- Что делать, если болит селезенка во время бега?
- Какие могут быть последствия удаления селезенки
- Стадии развития остеохондроза
- Симптомы и причины болей
- Спленомегалия
- Cелезенка — где находится у человека и как болит?
- Инфаркт селезенки
- Причины
- Причины увеличения селезенки
- Виды заболевания
- Лечение
Лечение повреждений селезенки
Традиционной методикой лечения повреждений селезенки (при травмах любой тяжести) считается проведение спленэктомии, т.е. хирургического удаления органа с целью остановки кровотечения. Однако с начала 1970-х годов в медицинской практике начала применяться консервативная терапия подобных травм в отношении гемодинамически стабильных пациентов . Сейчас, если это представляется возможным, спленэктомия не проводится, чтобы предотвратить возникновение постоянной восприимчивости к бактериальным инфекциям (селезенка выполняет, в частности иммунную функцию – продуцирует антитела). Небольшие травмы органа у стабильных пациентов лечатся в условиях стационарного наблюдения без проведения оперативного вмешательства, иногда им делается переливание крови. В некоторых случаях орган может быть восстановлен хирургическим путем. Спленэктомия же показана при отрывах ножки органа, обширных разрывах, исключающих нормальную работу селезенки в будущем, обширных кровоточащих рваных и сквозных ранах, невозможности ушивания раны и пр.
Еще один метод терапии повреждений селезенки – малоинвазивная эмболизация (закупорка) сосудов для устранения кровотечения. Однако риск возникновения осложнений после эмболизации является довольно высоким как у взрослых, так и у детей. Наиболее часто встречаются инфаркт селезенки, кровотечения, артериовенозные фистулы, разрыв органа и абсцессы .
Очищение печени овсом
Чистка печени овсом подойдет всем, с ее помощью вы очистите не только печень, почки, но и кровь. Возьмите стакан зерен овса (но не овсяных хлопьев), промойте теплой водой и положите в кастрюлю. В эту же кастрюлю добавьте 3 ст. ложки сухих или свежих листьев брусники, 2 ст. ложки листьев или почек березы (сухих или свежих). Налейте 4 л воды и поставьте на сутки настаиваться в прохладном месте. Теперь возьмите другую кастрюлю, положите в нее один стакан измельченных плодов шиповника, залейте стаканом воды, доведите до кипения, добавьте 2 ст. ложки травы спорыша. Когда вся смесь прокипит 15 минут и 45 минут настоится, ее нужно процедить в другую кастрюлю и добавить процеженный настой с овсом. Содержимое разлить в темные бутылки и поставить в холодильник. Принимайте смесь ежедневно в теплом виде за полчаса до еды: 1-й день — 50 мл, 2-й — 100 мл, 3-й и последующие дни — по 150 мл. Курс лечения -10 дней. Через две недели курс можно повторить. Во время периода очищения нельзя есть мясные продукты. Чистку лучше проводить два раза в год — в весенний пост перед Пасхой и в Рождественский пост.
Ночной тюбаж печени.
Большинство методов очищения печени требуют свободного времени
Процедура тюбажа же довольно простая. Вечером перед сном, примерно в 22 часа, вы выпиваете любое желчегонное — с ксилитом, с сорбитом, с магнезией, с яичным желтком, с гречневой крупой-сечкой. Наиболее щадящий — последний вариант. Для этого надо приготовить кашу: взять 50 г гречневой крупы-сечки на 200 г воды и варить на медленном огне 20 минут без соли, сахара и масла. Готовую кашу съесть в теплом виде в один прием, после чего лечь на правый бок, подложив под него теплую грелку. Грелка должна находиться в области печени. Под грелку рекомендуется подложить валик из полотенца. Изголовье должно быть немного ниже бока (то есть лежать лучше без подушки). Так с грелкой можно и засыпать. На следующий день после этой процедуры стул должен быть кашицеобразным, темного цвета, что будет свидетельствовать об эффективности проведенного тюбажа. Такой тюбаж делается в домашних условиях всего один раз в месяц, желательно в полнолуние.
Чистка печени травами и овощными соками
Половину столовой ложки цветков бессмертника и столько же кукурузных рылец вскипятить в стакане воды и настоять полчаса, а утром натощак выпить этот теплый отвар. Через час выпить слабительное предпочтительнее сернокислую магнезию или карловарскую соль, разведенную в одном стакане любой щелочной минеральной воды. Затем нужно взять грелку, положить на область печени и лечь на правый бок. После послабления кишечника сделайте хорошую очистительную клизму. В день проведения процедуры лучше ничего не есть или принимать легкую вегетарианскую пищу.
Очистить несколько головок свеклы, варить до тех пор, пока свекла не станет однородной массой. Пить полученный отвар по три четверти стакана несколько раз в день 2 недели.
Хорошее действие оказывают кукурузные рыльца или волокна. Их нужно заваривать и пить как чай. Пить две-три недели.
Хорошо действует на печень напиток, приготовленный из свежих овощей — морковь (210 г), петрушка (60 г), сельдерей (150 г), пить его надо каждый день в течение месяца утром натощак.
1/2 стакана капустного рассола смешать с 1/2 стакана натурального томатного сока. Пить три раза в день после еды две недели.
Для чистки печени можно использовать шрот ростопши — крепкий настой пить по 1-2 стакана в день.
Сбор лекарственных трав для чистки печени и почек: ромашка, зверобой, березы почки, бессмертника песчаного цветки-аптечные препараты, пачки по 50 гр. Все смешать, в термос положить 1 ст. ложку сбора и залить 2 ст. кипятка на ночь, с утра процедить и пить с медом стакан с утра , стакан вечером. Пить ровно месяц
Из-за чего возникают психосоматические заболевания
Наиболее распространенной причиной возникновения психосоматических заболеваний являются внутренние конфликты. Человеку самостоятельно достаточно трудно их выявить и осознать. Например, ребенок с самого детства привык оправдывать ожидания своих родителей или учителей, но его собственные желания и потребности остаются неудовлетворенными. Все это приводит к тому, что внутреннее равновесие утрачивается, напряжение растет, отрицательные эмоции, не получившие должного выплеска, накапливаются. В таком состоянии даже незначительный стресс может привести к физическим нарушениям и спровоцировать, например, гипертонический криз или приступ бронхиальной астмы.
Но далеко не каждый стресс перетекает в психосоматику. Решающим фактором здесь являются не внешние обстоятельства, а реакция организма на них. Исследователями было установлено, что стрессовые ситуации бывают двух типов: эустресс (условно положительный) и дистресс (условно отрицательный). В первом случае организм реагирует активно, настраиваясь на борьбу, а во втором – пассивно. Вторая реакция не дает возможности адаптироваться к изменившимся условиям жизни, а лишь расходует внутренние ресурсы, вызывая болезни и недуги.
С каждым годом количество случаев возникновения психосоматических заболеваний увеличивается. Согласно статистике, у каждого второго пациента болезнь обусловлена именно психологическими проблемами. Даже вирусы не наносят такого разрушительного вреда организму, как подавленные эмоции и переживания.
Что делать, если болит селезенка во время бега?
Возникновение болевых симптомов может проявляться даже у опытных спортсменов, однако симптомы могут отличаться.
В случае если во время бега у человека возникает боль в левом боку, необходимо выполнить следующие действия:
- снизить интенсивность бега, перейдя на медленный темп. Замедление режима тренировки нормализует кровяной поток, и снизятся болевые симптомы;
- глубоко вдохнуть, задействовав при этом диафрагму. Вдох осуществляется медленно через нос, выдох через рот;
- остановиться и сделать несколько наклонов вперед, это снимает напряжение с органов и способствует устранению боли;
- при сильной боли необходимо поднять руку и сделать наклоны в стороны, для освобождения органа от лишней крови;
- втянуть живот, чтобы селезенка сжалась и вытолкнула лишнюю кровь;
- сжать место боли ладонью на несколько минут, после чего отпустить и повторить процедуру повторно;
- помассировать область, в которой ощущается боль, это снизить дискомфорт.
Если боль не исчезает длительное время, необходимо постепенно прекратить занятие и выпить небольшими глотками воду. После того как симптомы боли исчезнут можно продолжить занятие, не нагружая организм в большом количестве, регулярно делает остановки для отдыха.
Какие могут быть последствия удаления селезенки
Единственный выход в тех случаях, когда перестает нормально функционировать, или повреждена селезенка, — удаление.
Последствия данной операции могут быть различными, хотя, при соблюдении всех рекомендаций врача в послеоперационном периоде, они минимальны. В первую очередь последствия удаления селезенки связаны с нарушением работы иммунной системы, так как именно селезенка вырабатывает огромное количество лимфоцитов и антител. После операции по удалению селезенки усиленно начинают работать лимфатические узлы и другие органы иммунной системы, но для этого требуется время. Главные последствия после удаление селезенки — снижение иммунитета и реактивности организма. Вследствие этого, повышается риск заражения бактерийной инфекцией. Риск инфицирования максимален в первые 3 года после операции. Наиболее часто поражается кожа, легкие, в 7% случаев спленэктомии развивается сепсис.
Последствия удаления селезенки
Стадии развития остеохондроза
В развитии шейного остеохондроза принято выделять 4 стадии. Но это довольно условное деление, так как большинство симптомов болезни могут проявляться и в других патологиях. Кроме того, реальная степень деградации тканей шейного отдела позвоночного столба может не соответствовать внешне проявляемым симптомам.
Первая стадия (доклиническая)
На начальной стадии симптомы слабо выражены и их часто приписывают стрессам или другим заболеваниям. Чувствуется неприятная скованность в шее, боль при резких движениях или наклонах. На этой стадии вполне можно избавиться от зарождающегося остеохондроза с помощью лечебной гимнастики или просто больше двигаться, скорректировать питание.
Вторая стадия
Боли усиливаются, становятся постоянными, при резких поворотах или наклонах уже сильные. Появляются сильные головные боли, больной начинает быстро уставать, становится рассеянным, периодически немеют участки лица.
Третья стадия
Образование грыжи дисков часто вызывает головокружение, слабость рук, боль отдает в затылок и руки, постоянно ощущается в плечах.
Четвертая стадия
В конце концов межпозвоночные диски разрушаются, они замещаются соединительной тканью. Нервы защемляются, что приводит к трудностям в движении, острой боли, усилению головокружения, появляется шум в ушах.
Симптомы и причины болей
Основной признак нарушенной деятельности селезенки – увеличение размеров, что происходит из-за ее анатомического строения, при определенных условиях, приводящих к этому эффекту.
Симптомами болей в селезенке, в дополнение к вышеперечисленным, могут быть следующие – щемящие, сдавливающие и выпирающие.
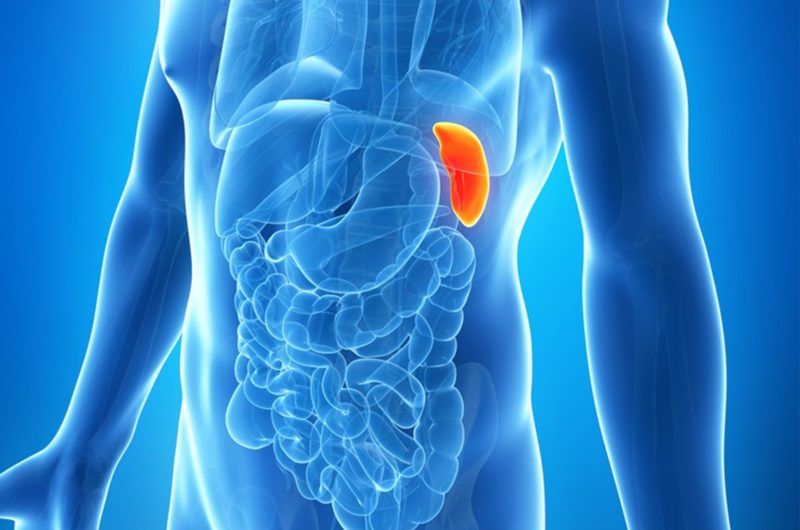
Также проблемы в органе сопровождаются:
- Скоплением крови, что нельзя определить визуально – только с помощью специальных диагностических манипуляций.
- Уплотнением при надавливании (пальпация).
- Рвотой и сухостью во рту.
- Появлением холодного пота и нарушениями сердечной деятельности в виде аритмии, стенокардии или тахикардии.
- Учащением пульса и головокружением.
- Появлением чувства распирания в месте расположения селезенки.
- Лихорадочным состоянием и кровоподтеками или посинениями в зоне органа.
Если вы получили травму, то дополнительно может появиться боль при дыхании, одышка и дрожь по всему телу.
Важно: присутствие даже 2-х из приведенных выше симптомов дает основание для немедленного обращения за медицинской помощью. Почему болит селезенка – рассмотрим основные причины этого неприятного явления
Научно доказано негативное влияние на селезенку присутствие в организме гельминтов, нарушающих целостность ее оболочки
Почему болит селезенка – рассмотрим основные причины этого неприятного явления. Научно доказано негативное влияние на селезенку присутствие в организме гельминтов, нарушающих целостность ее оболочки.
Травмы закрытого вида и открытого
Закрытые повреждения являются следствием удара тупым предметом, падением или сильным сдавливанием области живота.
Открытые травмы – это удары колотыми или резаными предметами, а также проникновением пули.
Все это может привести к разрыву селезенки или образованию трещины.
Инфаркт селезенки
Факторами для появления этой болезни являются тромбообразование, атеросклероз, лейкоз или диффузные недуги соединительной ткани.
Симптомы и протекание инфаркта напрямую зависят от того, насколько поражен орган. Например, вы можете долгое время и не подозревать о развитии этого серьезного недуга, пока он не станет обширным.
Он способен развиться при поражении органа бактериями, инфаркте, гематоме (подкапсульной) и эндокардии.
Туберкулез
Такое заболевание возникает при поражении селезенки палочкой Коха, попадающей туда из легких, что возможно при запущенном лечении туберкулеза.
Онкология
В селезенке могут диагностироваться гемангиома, лимфангиома или фиброма, которые на первых порах вызывают небольшое повышение температуры тела, общую слабость, боль и истощение.
Еще в селезенке могут образовываться кисты – паразитарные и непаразитарные, а также эхинококки.
Любое из перечисленных заболеваний диагностирует врач, назначая последующее лечение. И чем раньше вы обратитесь к нему за помощью, тем быстрее и без нежелательных последствий исцелите свое тело.
Спленомегалия
Спленомегалия – это увеличение селезенки. Патология может быть умеренной (вес органа до 1000 грамм) и массивной (более 1000 грамм, вес может достигать 4,7 килограмма и более). Единовременное увеличение и печени, и селезенки именуется гепатоспленомегалией.
Симптомы спленомегалии
- боль в абдоминальной области;
- болевые ощущения в груди и спине;
- раннее насыщение во время приемов еды из-за давления селезенки на органы пищеварительного тракта.
Также могут наблюдаться проявления анемии (общее недомогание, утомляемость, слабость и пр.) в результате цитопении – дефицита нескольких или одного видов кровяных клеток, сопровождающего спленомегалию.
Причины
Наиболее распространенными причинами спленомегалии являются инфекционный мононуклеоз, некоторые гематологические злокачественные заболевания и портальная гипертензия (чаще всего вторичная по отношению к болезням печени и саркоидозу). Увеличение селезенки может также быть результатом бактериальных инфекций, таких как сифилис или воспаление внутренней оболочки сердца (эндокардит). Более редкими причинами спленомегалии (обычно массивной) являются:
- висцеральный лейшманиоз (кала-азар);
- хронический миелолейкоз;
- миелофиброз;
- малярия;
- лимфома маргинальной зоны селезенки.
Гепатоспленомегалия может развиться вследствие гистоплазмоза, острого вирусного гепатита, инфекционного мононуклеоза.
Лечение
Лечение спленомегалии заключается в устранении причин, спровоцировавших это заболевание селезенки. При отсутствии эффекта терапии, опухолях органа и развитии гиперспленизма (разрушения кровяных клеток в селезенке и, соответственно, снижения их количества) показано хирургическое удаление селезенки (спленэктомия). После спленэктомии пациенты подвержены высокому риску развития инфекционных болезней. Поэтому они должны быть вакцинированы против гемофильной инфекции, пневмококка и менингококка. Также такие лица нуждаются в проведении ежегодных вакцинаций против гриппа.
Cелезенка — где находится у человека и как болит?
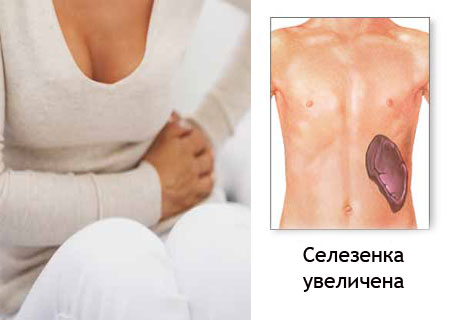
расположение селезенки у человека фото
Селезенка относится к системе кроветворения и является органом иммунной системы человека. По своей форме она похоже на огромное кофейное зерно, или на фасоль. Ее размеры впечатляют: длина и ширина, в среднем, 12 и 8 см соответственно, а толщина – 3-4 см. Масса ее достигает 200 грамм у крупного мужчины.
Селезенка – очень богато васкуляризованный орган. Это означает, что к ней подходят и отходят от нее такие крупные селезеночные артерия и вена, что бросается в глаза. Как говорится, кровоток мог быть и поменьше. В чем причина?
Кроме того, в селезенке очень активно «работают» ее макрофаги. Они очищают кровь от старых эритроцитов, которые «проработали» около 120 дней.
Мало кто из нас задумывается, куда девается огромное количество старой крови. Все знают про красный костный мозг, который ее вырабатывает, а вот какой орган ее утилизирует, известно немногим. За эту роль орган образно называют «кладбищем эритроцитов».
Функции селезенки следующие:
- Лимфопоэтическая — в ней образуются лимфоциты;
- Барьерная функция. Она перехватывает микробы, простейших, циркулирующих в крови, и играть роль «топливного фильтра» в автомобиле;
- Функция утилизации эритроцитов и тромбоцитов;
- Обменная функция. Поскольку в эритроцитах в составе гема много железа, селезенка участвует в его обмене;
- Способна к продукции антител – это иммунная функция;
- Функция депо. В норме, например, до 30% тромбоцитов от объема крови находится в селезенке.
Встает вопрос: так много важных ролей, как же «рука поднимается» удалять? Просто ее функции перераспределяются между другими кроветворными и иммунными органами: красный костный мозг занимается лейкоцитами, лимфоузлы – лимфоцитами, печень берет на себя функцию утилизации железа. Это похоже на сокращение убыточного предприятия с распределением функций на «смежников».
Но это возможно только в кроветворной системе и системе иммунитета, которая «рассеяна» по всему телу. Только поэтому процесс происходит плавно, незаметно и безболезненно. С сердцем такой номер не пройдет. Сами понимаете, что будет после его удаления.
Теперь поговорим, отчего страдает орган, и почему может болеть.
Причины болей в селезенке и их характер
Почему болит селезенка? Мы уже познакомились с обилием функций этого незаметного, но неутомимого труженика нашего организма. Но иногда эта безотказная система грозит дать сбой. Для этого существует ряд веских причин:
- Острый сосудистый тромбоз, или инфаркт селезенки. Как известно, может быть инфаркт легкого, инфаркт головного мозга, который называется ишемическим инсультом, и инфаркт миокарда. Вот и инфаркт этого органа вызывает боли;
- Аномалии расположения, и особенно перекручивание ее ножки. Эта ситуация называется заворотом селезенки, и вызывает приступы сильнейших болей в левом боку, в левом подреберье с иррадиацией в спину. Эта ситуация чревата некрозом паренхимы, остановкой кровотока в органе, перитонитом и смертельным исходом. Состояние требует экстренного оперативного вмешательства;
- Воспалительный процесс. Как и любой орган, селезенка может воспаляться с экссудативным, или реже – геморрагическим и гнойным воспалением. Это может быть вследствие тяжелых инфекций, сепсиса, при септикопиемии, когда возникают вторичные гнойные очаги в различных органах;
- Паразитарные кисты. В настоящее время они встречаются достаточно редко, но в прошлом находили кисты эхинококка на вскрытии. При этом пациенты периодически жаловались на боли в левом боку;
- Злокачественные новообразования и опухоли, в том числе гематогенно и лимфогенно метастазирующие;
- Туберкулез селезенки, а также малярия, которая приводит к ее значительному увеличению, или спленомегалии.
Кроме того, причиной боли селезенки может быть тупая травма живота в области левого подреберья. Наиболее часто это встречается при автодорожных авариях, как в случае наезда на пешехода, так и в случае резкого торможения, при ударе.
Инфаркт селезенки
Селезеночный инфаркт – это патология, при которой прерывается подача кислорода к селезенке, что приводит к частичному либо полному отмиранию тканей (некротическому поражению).
Причины
Селезеночный инфаркт возникает в случае окклюзии (закупорки) селезеночной артерии или одной из ее ветвей. Инфильтративные гематологические заболевания, которые вызывают застой селезеночного кровообращения из-за скопления аномальных клеток или тромбоэмболии, выступают самыми распространенными (88%) причинами данного заболевания селезенки. Патология также может также развиться вторично вследствие сердечно-сосудистых заболеваний, аутоиммунных патологий, травм, оперативного вмешательства (удаления поджелудочной железы или трансплантации печени) либо инфекции .
Селезеночный инфаркт может быть вызван искусственно для лечения портальной гипертензии или повреждения селезенки. Его могут применять до проведения спленэктомии с целью предотвращения потери крови.
Симптомы
Наиболее типичным симптомом патологии выступает сильная боль в левой верхней части (квадранте) живота, иногда с иррадиацией в участок левого плеча. Иногда развиваются озноб и лихорадка. Инфаркт селезенки может протекать бессимптомно.
Лечение
Не существует никакого специального лечения патологии, кроме терапии основной болезни и облегчения болевого синдрома. Спленэктомия требуется только в ситуациях развития осложнений данного заболевания селезенки.
Причины
Заболевание возникает вследствие потери, ослабления или пороков развития связок, которые помогают удерживать селезенку в неподвижном состоянии. У взрослых блуждающая селезенка может возникнуть из-за травм или других состояний, ослабляющих связки, к примеру, беременности или заболеваний соединительной ткани.
Симптомы и осложнения
Из-за блокирования артерий и перекручивания селезенки, у больных могут возникать боли в животе. Патология может стать причиной задержки мочи, а также вызвать нарушения функции селезенки, имеющие своим результатом такие заболевания, как гиперспленизм, тромбоцитопения и лимфома. Кроме того, блуждающая селезенка способна причинить инфаркт селезенки, панкреонекроз и формирование псевдокист.
Лечение
Рекомендуемые методы лечения – спленопексия и спленэктомия. Спленопексия менее агрессивна и не оказывает воздействия на функционирование селезенки. Она заключается в проведении фиксации селезеночной ножки к передней стенке живота либо диафрагме. В некоторых исследованиях была показана высокая эффективность лапароскопической спленопексии .
Причины увеличения селезенки
Увеличение органа бывает:
- геометрическим (в размерах);
- функциональным.
В первом случает это называется спленомегалия, во втором — гиперспленизм. Оба типа могут определяться как вместе, так и по-отдельности.
Но даже если исходно причина увеличения размеров селезенки (например, повышенное давление в воротной системе печени, паразитарные кисты, опухоли и др.) не затрагивала непосредственно ее «рабочий потенциал», со временем функции органа тоже нарушаются.
Причины увеличения селезенки у взрослых
Почему патологически возрастает активность органа? Потому что на него падает соответствующая повышенная нагрузка (например, усиленное разрушение аномальных клеток).
Если первопричина этих патологических аномалий не до конца ясна — принято говорить о т.н. первичном гиперспленизме. В зависимости от времени порождения этой неясной причиной своих разрушительных следствий (до или после рождения) он бывает:
- первичным врожденным (гемоглобинопатия, талассемия и др.);
- первичным приобретенным (тромбоцитопеническая пурпура и др.).
В обоих случаях налицо наличие в организме «неправильных» (морфологически и функционально) клеток крови. В первую очередь, эритроцитов и тромбоцитов. «Неправильные» клетки задерживаются при досмотре и подвергаются массовой гибели. Отсюда и все остальные негативные для организма последствия недугов.
Вторичные изменения в работе селезенки становятся следствием огромного количества болезней, нарушающих кровоснабжение органа, стимулирующих его разрушительную мощь, выводящих из строя его главных клеточных исполнителей и т.д. Это происходит при:
- Системных патологий неинфекционной природы (саркоидоз, системная красная волчанка, амилоидоз и др.).
- Печеночных недугов (особенно, цирроза).
- Инфекций вирусной, бактериальной и пр. природы (синдром приобретенного иммунодефицита, малярия, туберкулез, брюшной тиф и др.).
- Злокачественных болезней крови.
- Доброкачественных опухолей и кист (в том числе, паразитарные).
- Инфарктов и абсцессов самого органа.
- Нарушении венозного оттока (вследствие тромбоза и/или повышенного давления в портальной и/или селезеночной вене).
Причины увеличения селезенки у ребенка
Гиперспленизм у детишек диагностируется при наличии упомянутых выше врожденных и приобретенных патологий крови (тромбоцитопенической пурпуре, гемоглобинопатии и др). Но возглавляют причинный список не врожденные недуги, а перенесенные острые инфекции (мононуклеоз, корь, герпес, краснуха) и паразитарные атаки.
Виды заболевания
Среди основных видов кисты селезенки можно выделить такие:
- ложные кисты – развиваются вследствие травм или как осложнение после заболеваний, операций. Причем, 70 % неблагоприятных операций могут дать толчок развитию ложных кист;
- истинные кисты – провоцируются патологическими процессами разного происхождения, часто во время внутриутробного развития;
- паразитные кисты – вызываются микробами или паразитными микроорганизмами. Часто таковым может быть эхинококк, поражающий почки, мозг, печень, селезенку. Личинки эхинококка находятся на поверхности шерсти животных, в водоемах или траве.
Лечение
Если возникает инфаркт или разрыв селезенки, необходимо стабилизировать состояние больного введением жидкости и лекарств через вену. Также может потребоваться переливание крови в зависимости от результатов анализов.
Выделяют 4 степени разрыва селезенки:
- Локальный разрыв капсулы или кровоподтек под ней.
- Разрыв капсулы и тканей (за исключением крупных сосудов).
- Глубокие трещины, которые также влияют на крупные сосуды селезенки.
- Полный разрыв селезенки.
После первоначального обследования должно быть принято решение о необходимости экстренной операции. Чем тяжелее травма, тем быстрее требуется операция. Даже если врач подозревает кровоизлияние в живот, а кровообращение нестабильно, выполняется экстренная операция. Правильный и быстрый выбор методов лечении болезней селезенки является важным этапом.
При аутоиммунных и других заболеваниях лечение будет зависеть от основной причины. Возможно, потребуется применение иммунодепрессантов, гемопоэтических препаратов или миниинвазивных вмешательств.
Консервативное лечение
Если операция не требуется, пациент должен обязательно находиться в больнице, в том числе в отделении интенсивной терапии. Особенно в первые 24 часа после попадания в отделение необходимо соблюдать строгий постельный режим. Параметры кровообращения (например, кровяное давление и частота сердечных сокращений) контролируются с помощью монитора. Кроме того, в зависимости от тяжести травмы следует проводить тщательный анализ крови и ультразвуковые исследования. Во многих случаях риск серьезных осложнений значительно снижается через 72 часа.

Схема лечения зависит от вида заболевания, терапия проводится в условиях стационара
Операция
Существует множество различных методов оперативного вмешательства при разрыве селезенки. Наиболее радикальной мерой является удаление всего органа (спленэктомия). Состояние без селезенки называется аспления. Спленэктомия в настоящее время выполняется исключительно при сильном кровотечении в брюшной полости и других признаках болезни селезенки.
В других случаях можно удалить только часть органа (резекция) или нацелиться на окклюзию сосудов в пораженной области. Последнее выполняется с помощью шва, клея, электрического или другого гемостатического метода (например, тепловой коагуляции). После этого пациент должен находиться в больнице около 10 дней.
В настоящее время также можно закупорить отдельные сосуды селезенки с катетером, вставленным в паховые вены (эмболизация), чтобы остановить кровотечение. Решающим для послеоперационного курса являются регулярные контрольные исследования. У некоторых пациентов может возникать боль в животе в течение нескольких недель после операции. Хотя селезенка не является жизненно важным органом, полное удаление влечет за собой определенные риски. Поскольку селезенка помогает в защите организма от патогенов, люди, проходящие спленэктомию, подвергаются повышенному риску развития инфекционных заболеваний.
Любая операция на животе несет общие риски. В дополнение к травме других органов брюшной полости может возникать кровотечение, инфекции, аллергические реакции, панкреатит и тромбоз воротной вены. Другие возможные осложнения включают псевдокисты, абсцессы и артериовенозные шунты (аномальные соединения между артерией и веной).
Жизнь без селезенки связана с повышенным риском развития инфекционных болезней. По этой причине люди должны регулярно вакцинироваться (особенно против пневмококков, менингококков и гемофильной инфекции). В случае лихорадки больные должны быстро обратиться к врачу. Долгосрочная профилактика антибиотиками против бактериальных инфекций должна использоваться только у детей.
У некоторых больных может возникать постспленэктомический синдром, который приводит к серьезному отравлению крови. Особенно малыши и дети без селезенки подвергаются большому риску развития тяжелой инфекции. Эта форма сепсиса обычно возникает в первые годы после спленэктомии. Основными причинами системной инфекции являются пневмококки, менингококки, стафилококки, а также штаммы кишечной палочки.
В первые 3 месяца после удаления селезенки количество тромбоцитов увеличивается до критических значений. Поэтому рекомендуется лечение ацетилсалициловой кислотой (а также гепарином) для снижения риска тромбоза из-за большого количества тромбоцитов.
При возникновении боли в верхнем квадранте живота или левом плече рекомендуется срочно обращаться за медицинской помощью.