Особо опасная инфекция
Содержание:
- Выявление больного ООИ: СИЗ для медработников
- Подготовка медицинского персонала
- Группы и перечень особо опасных инфекций
- Предупредить распространение ООИ в ЛПУ
- Локальные мероприятия при обнаружении ООИ согласно нормативным документам РФ
- Противоэпидемические мероприятия при ООИ
- Что такое ООИ в медицине?
- Эпидемиология особо опасной инфекции холеры.
- Цели и основные методы ММСП-2005 г.
- Выявление больного ООИ: действия персонала
- ООИ в ветеринарии
- 1.4. Шанхайская организация сотрудничества (ШОС)
- Эпидемиология чумы.
- Положительные тенденции в области международного здравоохранения
Выявление больного ООИ: СИЗ для медработников
С пациентом все медицинские работники контактируют в защитном костюме. Костюм используют дезинфекторы, когда проводят обработку объекта. В ЛПУ должны быть защитные костюмы I и II типа, а также медицинские перчатки и бахилы в достаточном количестве. Расчет необходимого запаса защитных костюмов – в приложении 11 к МУ 3.4.2552-09.
Применяют различные СИЗ:
- комбинезон защитный ограниченного срока пользования из воздухонепроницаемого материала с маской для защиты органов дыхания, перчатками медицинскими и сапогами (бахилами медицинскими)
- противочумный костюм «Кварц» с запасом сменных фильтров для одного костюма — не менее трех штук
- комбинезон защитный «Тайкем С»
В состав защитного комплекта входят:
- комбинезон или пижама
- капюшон или большая косынка (120 × 120 × 150 см);
противочумный халат (по типу хирургического): длина до нижней трети голени, полы должны далеко заходить друг за друга, длинные завязки у ворота, на полах, у пояса и на рукавах - ватно-марлевая повязка (из марли 12 × 50 см со слоем ваты 25 × 17 × 1,5 весом 20 г), или противопылевой респиратор, или фильтрующий противогаз
- очки-консервы или целлофановая пленка одноразового пользования (17 × 39 с учетом 6 см с каждой стороны для тесемок длиной 30 см)
- резиновые перчатки, носки (чулки)
- сапоги резиновые или бахилы хирургические – в амбулаторно-поликлинических организациях, на СМП и других организациях неинфекционного профиля. Надевают поверх тапочек
- полотенца
Чтобы обучить и выработать навыки правильного использования СИЗ с целью сохранения здоровья у работников на рабочем месте, повысить эффективность применения, снизить затраты на приобретение необходимо разработать алгоритм их использования (в соответствии с СанПиН 2.1.3.2630-10, СП 1.3.2322-08, приложением 1 к приказу Минздравсоцразвития от 01.09.2010 № 777н, МР 2.2.9.2242– 07, МР 3.5.1.0113-16, Межгосударственный стандарт EN 14683).
Подготовка медицинского персонала
Все сотрудники медицинской организации должны четко знать, что должен делать каждый из них, если произошло выявление больного ООИ либо подозрение на ООИ. Руководитель медицинского учреждения ежегодно организует обучение медработников по вопросам эпидемиологии, клиники, диагностики, лечения и профилактики, порядку действий при выявлении больного ООИ путем проведения обучающих семинаров с отработкой алгоритма действий при выявлении больного с подозрением на ООИ и оценкой качества полученных знаний.
Инструктажи проводит ответственный сотрудник, как правило, врач-эпидемиолог. Именно он отвечает за профилактику внутрибольничного распространения ООИ. Персонал должен знать схему первичных противоэпидемических мероприятий. Для этого необходимо разработать алгоритм, как действовать в очаге ООИ, и памятки для сотрудников и администрации с предупреждением врачей организации о том, что они несут персональную и юридическую ответственность за то, что вовремя госпитализируют пациента.
Выявление больного ООИ не должно вызывать у медицинских работников состояние шока и бездействия. Имея необходимые знания, отрепетированные навыки и четкое представление о своих действиях, все медики в такой ситуации будут действовать слаженно и четко, что поможет предотвратить распространение инфекций.
- Журнал «Главная медицинская сестра»
- B&O Barristers
Группы и перечень особо опасных инфекций
Карантинные инфекции
На карантинные инфекции (конвенционные) распространяются международные санитарные соглашения (конвенций — от лат. conventio — договор, соглашение). Соглашения представляют собой документ, включающий в себя перечень мероприятий по организации строгого государственного карантина. Соглашение ограничивает передвижение больных. Нередко для карантинных мероприятий государство привлекает военные силы.
Перечень карантинных инфекций
- полиомиелит,
- чума (легочная форма),
- холера,
- натуральная оспа,
- желтая лихорадка,
- лихорадка Эбола и Марбург,
- грипп (новый подтип),
- острый респираторный синдром (ТОРС) или Sars.
Рис. 1. Объявление карантина в очаге заболевания.
Несмотря на то, что натуральная оспа считается побежденным заболеванием на Земле, она включена в перечень особо опасных инфекций, так как возбудитель этого заболевания может быть сохранен в некоторых странах в арсенале биологического оружия.
Перечень особо опасных инфекций, подлежащие международному надзору
- сыпной и возвратный тифы,
- грипп (новые подтипы),
- полиомиелит,
- малярия,
- холера,
- чума (легочная форма),
- желтая и гемморагические лихорадки (Ласса, Марбург, Эбола, Западного Нила).
Перечень особо опасных инфекций, подлежащих региональному (национальному) надзору
- СПИД,
- сибирская язва, сап,
- мелиоидоз,
- туляремия,
- бруцеллез,
- риккетсиоз,
- орнитоз,
- арбовирусные инфекции,
- ботулизм,
- гистоплазмоз,
- бластомикозы,
- менингококковая инфекция,
- лихорадка денге и Рифт-Валли.
Перечень особо опасных инфекций в России
- чума,
- холера,
- натуральная оспа,
- желтая лихорадка,
- сибирская язва,
- туляремия.
Микробиологическое подтверждение инфекционного заболевания является самым важным фактором в борьбе с особо опасными заболеваниями, так как именно от него зависит качество противоэпидемических мероприятий и адекватность лечения.
Особо опасные инфекции и биологическое оружие
Особо опасные инфекции составляют основу биологического оружия. Они способны в короткое время поразить огромную массу людей. Основу бактериологического оружия составляют бактерии и их токсины.
Бактерии, вызывающие чуму, холеру, сибирскую язву и ботулизм, и их токсины используются как основа биологического оружия.
Признанным обеспечивать защиту населения РФ от биологического оружия является Научно-исследовательский институт микробиологии Министерства обороны.
Рис. 2. На фото знак биологического оружия — ядерного, биологического и химического.
Предупредить распространение ООИ в ЛПУ
Первый шаг на пути предупреждения распространения ООИ на территонрии лечебно-профилактического учреждения — разработать и утвердить оперативный план противоэпидемических мероприятий. В данном документе следует:
- указать способ передачи информации руководителю либо его заместителю, другим учреждениям
- установить порядок оповещения и сбора специалистов в рабочее и нерабочее время
- перечислить мероприятия по локализации и ликвидации очага ООИ
- составить перечень и определить место хранения укладок и СИЗ
План утверждает руководитель медицинской организации (п. 7.9 раздел VII СП 3.4.2318-08).
Второй шаг — назначить ответственных. Руководитель определяет ответственных лиц за противоэпидемические мероприятия. Знакомит подчиненных с оперативным планом под подпись.
Третий шаг — подготовить СИЗ и укладки. В медицинской организации должен быть запас СИЗ, укладок со средствами личной экстренной профилактики, укладок для забора материала, дезсредства и контейнеры для приготовления рабочих растворов дезинфектантов, медикаменты для оказания неотложной помощи (приложения 4, 5, 7–9 и 11 МУ 3.4.2552-09).
Перечень медикаментов, разрешенных для экстренной личной профилактики ООИ, подробно изложен в МУ 3.4.2552-09.
Локальные мероприятия при обнаружении ООИ согласно нормативным документам РФ
При выявлении больного с ООИ в лечебно-профилактическом учреждении (ЛПУ) приём пациентов в кабинете (осмотр в палате) прекращается. Запрещается выход из кабинета всех лиц, находящихся в нём. Врач через телефон или проходящий в коридоре медперсонал передаёт начальнику ЛПУ (главврачу, заведующему) о выявлении случая ООИ, используя специальные коды (не называя само заболевание).
Противочумный костюм
Начальник ЛПУ сообщает по коду выявленное заболевание начальнику департамента здравоохранения региона и главному санитарному врачу региона. Главный санитарный врач обеспечивает подготовку специального стационара на базе инфекционной больницы (инфекционного отделения), а также вызывает машинную перевозку к месту выявления ООИ.
Запрещается выход из ЛПУ всех лиц, находящихся в нём. Старшая медсестра ЛПУ выставляет к кабинету ответственного медработника, отвечающего за передачу необходимых материалов в кабинет. В кабинет передаются комплекты спецодежды (противочумные костюмы) для медработников, дезсредства, экстренная укладка для взятия анализов на ООИ, медикаменты и оборудование, необходимые для оказания медицинской помощи больному. Старшая медсестра обеспечивает перепись всех лиц, находящихся в ЛПУ.
Медработники в кабинете после предварительной обработки себя дезсредствами надевают спецодежду, берут анализы на инфекцию в установленной форме, оказывают больному медицинскую помощь. Врач заполняет экстренное извещение в СЭС. По прибытии машинной перевозки медработники и другие находящиеся в кабинете вместе с больным отправляются в медицинский стационар. Больной помещается в палату-бокс, сопровождающие — в изолятор на карантин. Находящиеся в ЛПУ люди выпускаются, дезстанция СЭС проводит во всех помещениях ЛПУ заключительную дезинфекцию.
Составляется список людей, контактировавших с заболевшим. Близкоконтактные (члены семьи и жильцы одной квартиры, друзья, близкие соседи и члены коллектива, медработники, обслуживающие пациента) помещаются в изолятор на карантин. Неблизкоконтактные (неблизкие соседи и члены коллектива, медработники и пациенты ЛПУ, в котором была выявлена ООИ) берутся на учёт участково-терапевтической службой. При выявлении у неблизкоконтактных подозрительных симптомов, они госпитализируются в диспансерное отделение инфекционного стационара. По распоряжению главного эпидемиолога среди неблизкоконтактных может быть проведена экстренная вакцинация. Неблизкоконтактные, не имеющие симптомов и желающие выехать из очага предварительно помещаются в обсервационное отделение инфекционного стационара на карантин. При значительном количестве заболевших в населённом пункте может быть объявлен карантин.
Противоэпидемические мероприятия при ООИ
Для предупреждения распространения инфекции при обнаружении первого, нулевого пациента в очаге инфекции принимают соответствующие меры. Мероприятия в очаге ООИ предполагают осуществление целого комплекса мер. Он включает в себя:
- медико-санитарные мероприятия;
- лечебно-профилактические;
- административные процедуры.
Основная цель данного комплекса мероприятий – локализация и дальнейшая ликвидация обнаруженного эпидемического очага. При этом у медиков на руках имеется утвержденный алгоритм действий, инструкция, как необходимо действовать в сложившейся ситуации. Все первичные мероприятия осуществляется по предварительному диагнозу, который подтверждают проведением соответствующих анализов и исследований.
Первичные противоэпидемические мероприятия при выявлении больного ООИ
Все действия при ООИ четко прописаны в соответствующих документах, которых должен придерживаться персонал на месте работы. Так, при выявлении пациента с особо опасной инфекцией необходимо:
- Не выходя из кабинета, где находится больной, по телефону сообщить заведующему отделением о выявлении случая ООИ.
- После уточнения данных о заболевшем информацию доносят главному врачу лечебного учреждения.
- Всем перечисленным лицам информация должна поступить не позднее, чем через 2 часа после выявления больного.
- Инфекционист в защитном костюме входит в кабинет с выявленным больным для проведения осмотра и опроса заболевшего. Он подтверждает или снимает подозрения на болезнь.
- После эвакуации заболевшего и контактных лиц проводится заключительная дезинфекция во всех помещениях, которые посещал заболевший.
- Всех контактных людей помещают в изолятор до выявления симптомов или исключения заражения инфекцией.
Дезинфекция при ООИ
Данные мероприятия призваны уничтожить возбудителя в очаге инфекции. Дезинфицирующие средства при ООИ позволяют локализовать возбудителя и предупредить его распространение. При выборе средства необходимо четко представлять механизм передачи инфекции:
- кишечные инфекции – фекально-оральный – наиболее частый путь передачи особо опасных инфекций;
- инфекции органов дыхания – аэрозольный;
- инфекции крови – трансмиссивный.
С учетом этих особенностей проводят соответствующие мероприятия по дезинфекции:
- при кишечных инфекциях – дезинфекцию и дезинсекцию;
- в очаге воздушно-капельных инфекций – активное проветривание, дезинфекцию воздуха;
- при кровяных инфекциях – дезинсекцию.

Что такое обсерватор при ООИ?
Профилактика особо опасных инфекций предполагает не только предупреждение заболеваний, но и недопущение их распространения. С этой целью проводится обсервация – комплекс мероприятий ограничительного и противоэпидемического характера, которые направлены на локализацию и полную ликвидацию очага опасных инфекций. При этом инфицированных помещают в обсерватор. Подобные мероприятия применяются к:
- лицам, приезжавшим или выезжающим с карантинной территории;
- контактировавшим с больными ООИ лицам в течение периода инкубации.
Профилактика ООИ
Если экстренная профилактика ООИ предполагает проведение дезинфекции, ограничительных мер при выявлении первых случаев заболевания, то общая направлена на исключение заражения. Она предполагает:
- соблюдение личной гигиены;
- использование в пищу только очищенной, кипяченой воды;
- употребление в пищу продуктов с соблюдением сроков годности;
- термическую обработку всех продуктов перед употреблением;
- хранение приготовленных блюд в закрытых контейнерах в холодильнике;
- применение репеллентов для предотвращения укусов;
- купание только в отведенных местах, недопущение заглатывания воды.
Что такое ООИ в медицине?
Термином ООИ в медицине обозначают группу инфекционных заболеваний, обладающих высокой степенью заразности. Они быстро появляются и быстро распространяются. За короткое время возбудители способны охватывать большую массу населения. Они всегда протекают в тяжелой форме и с высоким процентом летальных случаев.
Сейчас такое понятие, как «особо опасные инфекции», используется преимущественно в странах СНГ. В западных странах этим термином принято обозначать инфекции, обладающие чрезвычайной опасностью для здоровья людей в международном масштабе. Заболеваемость ими всегда контролируется на уровне системы здравоохранения, что предупреждает завоз возбудителя из других стран.
Особо опасные инфекции – перечень
На сегодня день список особо опасных инфекций, подлежащих постоянному контролю, включает в себя больше 100 заболеваний. При этом для отдельных стран он может отличаться, что обусловлено географией государства и повышенным риском заболевания в районах с низким уровнем гигиены. При этом в каждом государстве существует список карантинных инфекций. При обнаружении даже единичных случаев их развития в государстве вводится карантин, чтобы предупредить распространение инфекции.
Среди особо опасных инфекций, которые подлежат международному контролю:
- сыпной тиф;
- возвратный тиф;
- малярия;
- полиомиелит;
- чума;
- холера;
- геморрагическая лихорадка (Эбола, Ласса, Марбург);
- желтая лихорадка.
- натуральная оспа;
- острый респираторный синдром (SARS, TORS).
Возбудители особо опасных инфекций
Причинами развития инфекционных заболеваний особой опасности являются различные бактериальные микроорганизмы, вирусы. Все возбудители ООИ обладают высокой устойчивостью в условиях окружающей среды, иначе невозможно было бы их распространение на большие территории. Для каждого заболевания характерен свой тип возбудителя. Рассмотрим 5 особо опасных инфекций, которые чаще фиксируются в странах СНГ:
- Чума – особо опасная инфекция, принадлежащая к зоонозам. Источником выступают животные, грызуны (песчанки, суслики), а также больной человек. Возбудитель – чумная палочка.
- Холера – заболевание, поражающее органы желудочно-кишечного тракта, с тяжелым клиническим течением. Возбудителем является холерный вибрион изогнутой формы.
- Сибирская язва – зоонозная инфекция, источником которой являются домашние животные. Возбудитель – бацилла, неподвижная палочка, имеющая споровую форму.
- Натуральная оспа – инфекция вирусной природы. Вызывается вирусом «телец Пашена-Морозова». Источником является заболевший человек.
- Желтая лихорадка – вирусная инфекция, переносчиком которой являются комары. Распространена в странах Африки, но фиксируются и завозные случаи.
Очаги особо опасных инфекций
Особо опасные вирусные инфекции характеризуются способностью к быстрому распространению. В большинстве случаев очагами инфекции становятся сами зараженные люди. Что касается зоонозов, то для данного типа заболевания в качестве очага выступают животные: грызуны, домашний скот (свиньи, лошади, коровы).
Распространять инфекцию в таких случаях могут блохи, которые паразитируют на этих животных. Кроме того, своими испражнениями домашние животные способны заражать растительность, насаждения, которые затем используются человеком в пищу
Для предупреждения распространения важно быстро обнаружить очаг инфекции и провести в нем дезинфекцию
Особенности особо опасных инфекций
Основные проблемы особо опасных инфекций изучаются медиками уже не одно десятилетие. Эти заболевания характеризуются быстрым возникновением и молниеносным распространением. В связи с этим уже при выявлении первого случая болезни требуется провести ряд мероприятий, направленных на пресечение цепочки передачи инфекции от одного человека другому.
Тяжелая клиническая картина, стремительное течение зачастую не оставляют врачам времени для оказания медицинской помощи. В связи с этим особо опасные инфекции характеризуются высокой смертностью
Чтобы ее снизить и своевременно начинать лечение, важно обращать внимание на основные признаки заболевания
Эпидемиология особо опасной инфекции холеры.
Холера — это антропонозная кишечная инфекция, подвержена пандемическому распространению. Резервуаром и источником инфекции являются больные с манифестной и субклинической формами болезни. Больные с манифестной картиной холеры являются интенсивным источником инфекции, поскольку в первые дни болезни выделяют в окружающую среду по 15-29 литров испражнений в сутки.
Реконвалесценты иногда продолжают выделять возбудителя, однако интенсивность выделения вибрионов у них меньше. У реконвалесцентов продолжительность носительства не превышает 1-3 недель, но известно хроническое носительство, преимущественно биотипа Эль-Тор. Возможно транзиторное вибриононосительство.
Механизм заражения холерой — фекально-оральный. Передача инфекции реализуется водным, пищевым, контактно-бытовым и смешанным способами. Водный путь передачи играет важнейшую роль, поскольку вода, поступая в желудок, резко уменьшает (разбавляет) кислотность желудочного сока, что позволяет вибрионам обойти этот основной этап физиологической защиты.
Восприимчивость к холере высокая, достигает 95-100%. Чаще болеют дети, пожилые люди, лица с пониженной кислотообразующей функцией желудка и паразитарными болезнями. Максимальное распространение болезни приходится на теплое время года. У лиц, переболевших холерой, остается неустойчивый видоспецифичский иммунитет (до 12-36 мес.). Повторные случаи болезни возможны, особенно в случае заражения другими штаммами
Цели и основные методы ММСП-2005 г.
Одним из приоритетов ММСП-2005 г. является обеспечение своевременного информирования ВОЗ о чрезвычайных ситуациях в области общественного здравоохранения, в связи с чем была введена концепция «чрезвычайной ситуации в области общественного здравоохранения, имеющей международное значение».
Чтобы помочь странам определить, о каких событиях следует сообщать, новые правила предоставляют механизм оценки того, являются ли события потенциальными международными угрозами. Государства-члены должны в течение 48 часов оценить любое событие, происходящее на их территории, и определить, может ли это быть чрезвычайной ситуацией в области общественного здравоохранения с использованием алгоритма (см. Приложение № 2 ММСП-2005 г.).
Признавая важность быстрого реагирования, правила требуют, чтобы государства-члены сообщали ВОЗ о потенциальных чрезвычайных ситуациях в области общественного здравоохранения в течение 24 часов после их выявления и оценки. Государства-члены также должны назначить «национального координатора» для связи с ВОЗ
В отличие от предыдущих правил, первоначальное уведомление ВОЗ может быть сделано на конфиденциальной основе.
ММСП-2005 г. также позволяют ВОЗ рассматривать неофициальные «отчеты из других источников, кроме уведомлений или консультаций». Это означает, что, если правительственные чиновники в государстве-члене откладывают сообщение о потенциальной чрезвычайной ситуации в области общественного здравоохранения, ВОЗ может использовать информацию из неофициальных источников, которая может быть доступна по электронной почте или через Интернет и социальные сети, например, для оценки ситуации. ВОЗ проконсультируется с заинтересованным государством-членом и попытается получить подтверждение, прежде чем предпринимать какие-либо действия; однако в некоторых ситуациях он может делиться информацией с другими государствами-членами и даже напрямую с общественностью. Эти альтернативы для сбора информации важны, потому что нормативные акты не предусматривают санкций для государств-членов, которые не сообщают информацию или допускают иные нарушения ММСП-2005 г.
Помимо защиты общественного здоровья, другой важной целью ММСП-2005 г. является предотвращение ненужного экономического ущерба
В случае возможной чрезвычайной ситуации в области здравоохранения, страны могут стремиться закрыть свои границы, чтобы защитить свое население. Однако преждевременное или необоснованное закрытие границ может иметь серьезные негативные экономические последствия.
Для эффективного ограничения экономического ущерба от чрезвычайных ситуаций в области общественного здравоохранения, Правила пытаются предотвратить ненужное вмешательство в международные поездки и торговлю, делая ВОЗ главным арбитром при принятии решений, касающихся контроля угроз общественному здравоохранению. После того как ВОЗ получила информацию о событии, Генеральный директор ВОЗ несет ответственность за определение (с учетом рекомендаций комитета экспертов) того, является ли это событие «чрезвычайной ситуацией в области общественного здравоохранения, имеющей международное значение». В случае положительного ответа и признания ЧС, именно ВОЗ решает, какие временные рекомендации будут быть выпущены для руководства государств-членов ВОЗ. Рекомендации должны учитывать мнения пострадавшей страны, научные принципы и фактические данные, наименее навязчивые меры, обеспечивающие защиту, и соответствующие международные соглашения. Например. временные рекомендации могут включать требование медицинских осмотров или прививок, установить карантин или изоляцию людей или товаров, или осуществлять отказы во въезде на территорию государства. Государства-члены не ограничиваются этими рекомендациями. Однако, если они вводят меры, которые превышают рекомендованные, они должны соответствовать ряду условий, изложенных в ММСП-2005
Выявление больного ООИ: действия персонала
Мероприятия при выявлении больного в стационаре перечислены в п. 6.1 МУ 3.4.2552-09, в поликлинике – в п. 6.2.
Первое — установка первичного диагноза
Заподозрить ООИ можно в ходе сбора эпидемиологического анамнеза. Медицинский работник:
- выясняет, был ли человек в местности с очагом ООИ или пользовался транзитом оттуда, контактировал ли с зараженными людьми и животными
- при опросе уточняет санитарно-бытовые условия проживания, прививочный анамнез, вид профессиональной деятельности, особенности питания и обработки продуктов
- устанавливает, потреблял ли больной потенциально опасную пищу или недоброкачественную воду, купался ли в открытых водоемах
Второе — сообщение руководителю
Медработник, который выявил больного ООИ, сообщает об этом главврачу (непосредственно, либо через своего руководителя, который оповещает главного врача) – по телефону или через сотрудника, который не контактировал с больным. Кабинет медицинский работник не покидает.
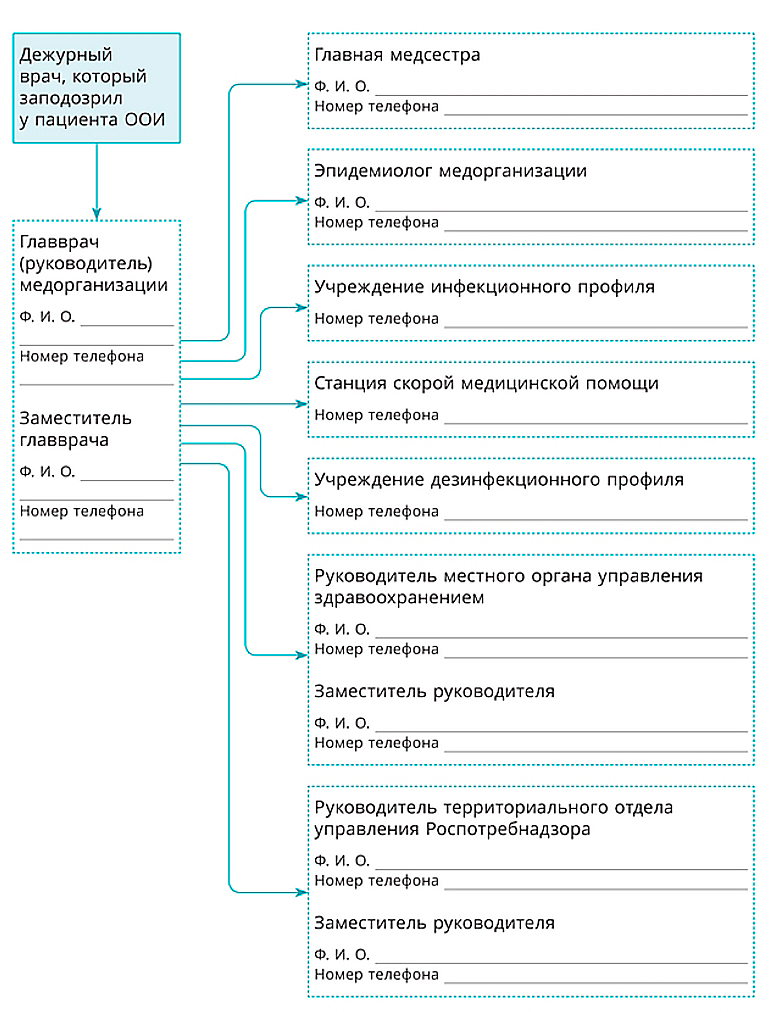
Схемы экстренного оповещения размещают на видных местах в кабинетах главного врача и его заместителей, в кабинетах приема пациентов и других функциональных помещениях медицинского учреждения.
Пример схемы экстренного оповещения при выявлении пациента с ООИ:
Забор биоматериала производят работники стационара, куда госпитализирован больной. Контролируют специалисты Центра гигиены и эпидемиологии или противочумного учреждения.
Третье — связаться с местными органами управления здравоохранением
Главный врач в течение двух часов передает информацию о чрезвычайной ситуации в ТУ Роспотребнадзора и ФБУЗ «Центр гигиены и эпидемиологии» (экстренное извещение об инфекционном заболевании):
Вызывает консультантов, чтобы уточнить диагноз, эвакуационную бригаду для транспортировки пациента в инфекционный стационар, а также дезбригаду для заключительной дезинфекции.
Четвертое — направить к пациенту инфекциониста для уточнения диагноза
Главврач направляет к больному инфекциониста или терапевта-консультанта с медсестрой, которая доставляет к кабинету дезраствор.
Пятое — осмотреть больного
Инфекционист обрабатывает руки и открытые части тела кожным антисептиком, надевает перчатки, маску. В защитной одежде входит в кабинет, чтобы осмотреть пациента, подтвердить или снять подозрения на болезнь.
Врач, который выявил ООИ, покидает кабинет. Медсестра перед кабинетом разводит дезинфицирующий раствор для текущей и заключительной очаговой дезинфекции, поддерживает связь инфекциониста с главврачом.
Шестое — локализировать эпидемический очаг
Если инфекционист подтвердил диагноз, главврач прекращает прием в клинике. На входных дверях вывешивают соответствующее объявление. Закрывает двери медорганизации или отделения, где выявили больного. Запрещает перемещаться между этажами, выносить вещи из палат и передавать документы. Организует посты на входах и выходах из здания. Дежурные при выходе переписывают посетителей с указанием места жительства.
В помещении, где выявили больного с подозрением на ООИ, закрывают двери и окна, отключают системы вентиляции и кондиционирования. Прекращают слив жидкостей в канализацию без предварительного обеззараживания. Проводят текущую очаговую дезинфекцию: обеззараживают выделения пациента, смывную воду после мытья рук, предметы ухода, медицинские изделия, мебель и оборудование.
Седьмое — осмотреть людей, которые контактировали с больным
Медработников и пациентов, которые были в контакте с зараженным ООИ, эпидемиолог изолирует в одном из помещений. Решает, нужна ли экстренная постконтактная профилактика и госпитализация. Если есть симптомы ООИ, направляет в провизорный госпиталь на время инкубационного периода.
Восьмое — принять решение о лечении
Инфекционист после подтверждения диагноза предлагает план лечения и решает вопрос о госпитализации в инфекционный стационар. Транспортировку осуществляет специализированная эвакуационная бригада.
Девятое — провести заключительную дезинфекцию
После эвакуации бригада дезинфекционного учреждения проводит заключительную очаговую дезинфекцию здания. Медработники проходят санитарную обработку. Обеззараживают защитную и личную одежду, обувь.
После ликвидации эпидемического очага клиника получает разрешение возобновить работу в штатном режиме от местного отделения Роспотребнадзора.
ООИ в ветеринарии
В России, в ветеринарии ряд инфекционных заболеваний животных приводящие к возникновениям эпизоотии отнесены приказом Минсельхоза России от 17.05.2005 г. № 81 к карантинным и особо опасным болезням животных: ящур, везикулярный стоматит, везикулярная болезнь свиней, чума крупного рогатого скота, чума мелких жвачных, контагиозная плевропневмония крупного рогатого скота, заразный узелковый дерматит крупного рогатого скота, лихорадка долины Рифт, катаральная лихорадка овец, оспа овец и коз, африканская чума лошадей, африканская чума свиней, классическая чума свиней, высокопатогенный грипп птиц, болезнь Ньюкасла, сибирская язва, бешенство, туберкулез, бруцеллез, лептоспироз, болезнь Ауески, губкообразная энцефалопатия крупного рогатого скота, эмкар, лейкоз (вирусный), скрепи овец и коз, аденоматоз, Меди-Висна, чума верблюдов, некробактериоз северных оленей, гиподерматоз крупного рогатого скота и северных оленей, энзоотический энцефаломиелит свиней (болезнь Тешена), рожа, листериоз, сап, энцефаломиелиты, инфекционная анемия, контагиозный метрит (вирусный аборт), Случная болезнь (трипанозамоз), Алеутская болезнь норок, чума плотоядных, вирусный энтерит, орнитоз (пситтакоз, хламидиоз), а также инфекционные болезни всех видов животных, ранее не регистрировавшиеся на территории Российской Федерации.
1.4. Шанхайская организация сотрудничества (ШОС)
Особенности формирования международного сотрудничества в области санитарно-карантинного контроля на пунктах пропуска через границу на уровне ШОС, включающей 6 государства-членов (Республика Казахстан, Китайская Народная Республика, Кыргызская Республика, Российская Федерация, Республика Таджикистан, Республика Узбекистан) и страны-наблюдатели ШОС (Индия, Иран, Монгольская Народная Республика, Пакистан, Афганистан; страна партнер по диалогу – Турция) определяются тем, что географический регион, занимаемый этими странами, находится в зоне повышенного риска (особенно Юго-Восточная Азия) возникновения и распространения эпидемических инфекционных болезней бактериальной и вирусной этиологии, а также стихийных бедствий.
Основные организационные события, на которых были определены главные аспекты сотрудничества в области санитарно-карантинного контроля в пунктах пропуска через государственную границу:
- Совещание глав служб государств-членов ШОС, отвечающих за обеспечение санитарно-эпидемиологического благополучия, 26 ноября 2008 г.;
- Круглый стол по вопросам санитарии на уровне старших должностных лиц ШОС, 27 ноября 2008 г.;
- Конференция «Перспективы сотрудничества государств-членов ШОС в противодействии угрозе инфекционных болезней», 2009 г., Новосибирск;
- Совещание глав служб государств-членов ШОС, отвечающих за обеспечение санитарно-эпидемиологического благополучия, 14 октября 2011 г., Москва.
Основные аспекты сотрудничества в рамках санитарно-карантинного контроля на пунктах пропуска через границу:
- предупреждение и реагирование на вспышки инфекционных болезней, в том числе вновь возникающих;
- внедрение в практику пересмотренных в 2005 г. Международных медико-санитарных правил;
- создание современной материально-технической базы лабораторных мощностей в соответствии со стандартом GLP, проведение лабораторной диагностики, противоэпидемических (профилактических) мероприятий при выявлении на границе больного (подозрительного) особо опасными инфекционными болезнями;
- подготовка и повышение квалификации специалистов;
- защита здоровья мигрантов.
В совместном заявлении глав служб государств-членов ШОС, отвечающих за обеспечение санитарно-эпидемиологического благополучия населения (14 октября 2011 г., Москва), принятом 15 июня 2011 г., рекомендовано продолжить реализацию указанных направлений сотрудничества.
Итак, анализ структуры и содержания международного сотрудничества в области санитарной охраны территории и санитарно-карантинного контроля на пунктах пропуска через государственную границу РФ в различных его форматах как то на уровне ВОЗ, СНГ, ЕврАзЭС, ШОС позволяет выделить основной принцип международно-правового регулирования указанной деятельности в РФ:
Совершенствование организационных, эпидемиолого-диагностических, методических, исполнительских и контрольных направлений санитарно-карантинного контроля на пунктах пропуска через государственную границу и санитарной охраны территории страны.
Эпидемиология чумы.
Источник инфекции — больные животные, грызуны и больной человек. В дикой природе существует более 200 видов животных-распространителей чумы, главные из них – впадающие зимой в спячку (суслики, сурки, тарбаганы) и неспящие зимой грызуны (крысы, мыши, песчанки), среди которых эпизоотии регистрируются в течение всего года. Из домашних животных чумой болеют верблюды. Переносчиками чумы являются блохи, паразитирующие на этих животных.
Заболевание передается через укус блохи (трансмиссивный механизм передачи); воздушно-капельным путём (через слизистые оболочки глаза, зева); алиментарным путём — (через употребление мяса верблюдов, тарбаганов). Редко случается заражение через бытовые вещи, загрязненные гноем и мокротой больных. Люди очень восприимчивы к чуме. Заражение трансмиссивным и контактным путями приводит к возникновению кожной, бубонной и первично-септической формы чумы. Особую опасность представляют больные легочной чумой, от которых возбудитель передаётся воздушно-капельным путем; больные остаются заразными до выздоровления или смерти.
Природные очаги существуют на всех континентах, кроме Австралии и Антарктиды, занимают примерно 6-7% территории земного шара. На территории СНГ насчитывается 13 автономных очагов чумы, расположенных на юге и востоке России (Сибирь, Забайкалье, Урал), в Казахстане, Средней Азии др. В США такие очаги регистрируются в 15 штатах, а в Южной Америке — в 6 государствах (Аргентина, Боливия, Бразилия, Эквадор, Перу, Венесуэла); в Азии — в Индии, Непале, Вьетнаме, Индонезии, Таиланде, Камбодже, Монголии, Китае.
Положительные тенденции в области международного здравоохранения
Расширение спектра событий общественного здравоохранения, находящихся под наблюдением, и использование критериев оценки риска при принятии решения , о каких инцидентах следует сообщать ВОЗ, возможно, является единственным наиболее важным достижением в области эпиднадзора в ММСП-2005 г. Это изменение значительно повышает эффективность эпиднадзора за возникающими инфекционными заболеваниями, которые недавно появились в человеческой популяции или существовали в виде спорадических случаев, но теперь быстро растут по частоте или географическому охвату.
Стратегия надзора ММСП-2005 г., особенно в части инструментов принятия решений, была специально разработана для того, чтобы сделать ММСП-2005 г. непосредственно применимым к возникающим случаям инфекционных заболеваний, которые обычно являются неожиданными, и угрожают распространиться на международном уровне.