Цитологическое исследование мазков (соскобов) с поверхности шейки матки (наружного маточного зева) и цервикального канала на атипию
Содержание:
- Что такое Пап-тест?
- Описание
- Показатели нормы
- Профилактика
- Пролиферация
- Виды анализов на цитологию
- Лейкоплакия
- Полипы цервикального канала
- Что же делать, если результат плохой?
- Как часто нужно сдавать мазок на цитологический анализ
- Джордж Н. Папаниколау – отец цитологии
- ПРОФИЛАКТИКА РАКА ШЕЙКИ МАТКИ — В ЧЕМ РАЗНИЦА МЕЖДУ ОБЫЧНОЙ ЦИТОЛОГИЕЙ И ЖИДКОСТНОЙ?
- Степени дисплазии
- ASC-US — плоский эпителий с признаками атипии (злокачественности) неясного значения
- Показания к проведению цитологии шейки матки
- Подготовка к сдаче
- Интерпретация результатов цитологического исследования
- Лечение эрозии
- Цервикальная дисплазия
- HSIL – интраэпителиальные изменения высокой степени, подозрительные на врастание в подлежащие ткани
Что такое Пап-тест?
Наиболее распространенное цитологическое исследование выглядит следующим образом. Во время посещения гинекологического кабинета врач вводит кисточку с эластичными волокнами через зеркало, вставленное во влагалище, и, слегка поворачивая ее, собирает выделения вместе с отслоившимися клетками из шейного эпителия.
Затем гинеколог смазывает его на предметном стекле микроскопа и отправляет в лабораторию, где клетки оценивают цитолог или гистопатолог. Другой тип цитологии – тонкослойная цитология – отличается только тем, что секреты не размазываются на предметном стекле, а кисть помещается в емкость с консервирующей жидкостью, а клетки отделяются только в лаборатории. В любом случае, обследование занимает всего минуту и совершенно безболезненно. Пациентка может чувствовать только легкое трение и то не всегда. Чаще всего она ничего не чувствует.
Описание
Исследование соскоба шейки матки (экзоцервикс, 1 стекло) — проводится с целью диагностики изменений эпителия экзоцервикса и диагностики ранних предраковых заболеваний и рака шейки матки. Экзоцервикс — это внешняя часть шейки матки, которая соприкасается с влагалищем (вагинальная часть шейки матки).
Цитологичиское исследование соскоба шейки матки помогло спасти жизнь миллионам женщин, так как с помощью этого метода можно обнаружить предрак или рак шейки матки, пока он еще излечим.Факторы риска развития рака шейки матки:
- инфицирование вирусом папилломы человека (онкогенные серотипы HPV16, HPV18, HPV31, HPV33, HPV45 и др.);
- курение;
- хламидийная или герпетическая инфекция;
- хронические воспалительные гинекологические заболевания;
- длительное применение противозачаточных препаратов;
- несколько родов;
- случаи рака шейки матки в семье;
- раннее начало половой жизни;
- частая смена половых партнеров;
- недостаточное поступление с пищей витаминов А и С;
- иммунодефициты и ВИЧ-инфекция.
Скрининг женщин в возрасте 25–64 лет с интервалом 5 лет может привести к снижению смертности на 84%, а скрининг 25–63-летних с интервалом в 3 года — к снижению смертности на 90%. Риск развития инвазивного рака в 5–10 раз выше у женщин, которые никогда не участвовали в скрининге.
Мазок на онкоцитологию рекомендовано сдавать ежегодно при плановом осмотре у гинеколога женщинам, живущим половой жизнью. Показания:Подготовка
У женщин репродуктивного возраста мазок для исследования желательно брать не ранее 5-го дня от начала менструального цикла или не позднее чем за 5 дней до предполагаемого начала менструации.
За 24 часа до взятия необходимо отказаться от использования вагинальных лекарственных средств, спермицидов, лубрикантов, исключить половые контакты. Нельзя спринцеваться накануне сдачи мазка.
В случае наличия визуальной патологии на шейке матки, мазок следует брать независимо от указанных выше факторов.Рекомендации по сдаче исследования
При регулярном профилактическом обследовании всех женщин старше 25 лет (рекомендовано брать анализ ежегодно).
При обследовании девушек моложе 25 лет, которые живут половой жизнью.
Начиная с возраста 25 лет цитологию нужно сдавать каждые 2 года. Если очередной мазок на атипию выявит какие-либо нежелательные изменения, то последующие обследования нужно будет проходить чаще: 1–2 раза в год (в зависимости от обнаруженных изменений).
Интерпретация результатовI. Количество материала.
- Материал полноценный (адекватный) — мазок хорошего качества, содержащий достаточное количество соответствующих типов клеток.
- Материал недостаточно полноценный (недостаточно адекватный) — в материале отсутствуют клетки эндоцервикса и/или метаплазированные клетки, клетки плоского эпителия находятся в недостаточном количестве или клеточный состав скудный.
- Материал неполноценный (неадекватный) — по материалу невозможно судить о наличии или отсутствии патологических изменений шейки матки.
II. Интерпретация результатов.
- Цитограмма без особенностей — эпителиальные клетки в пределах нормы, цитограмма соответствует возрасту, норме.
- Воспалительные изменения эпителия — увеличенное количество лейкоцитов, при инфекции — значительное количество кокков, палочек. Возможно обнаружение инфекционных агентов (с указанием возбудителя), например трихомонады, дрожжей.
- Подозрение на злокачественное образование.
- Отдельные злокачественные клетки.
- Большое количество злокачественных клеток, злокачественное новообразование.
- При выявлении минимальных изменений или при подозрении на злокачественное образование рекомендовано провести обследование на онкогенные серотипы вируса папилломы человека.
Адекватно расшифровать результаты цитологии может только ваш гинеколог. Не спешите самостоятельно интерпретировать результаты мазка, так как некоторые данные могут вас необоснованно напугать.Что может влиять на результат?
- У девушек моложе 20 лет возможны ложноположительные результаты в связи с изменением эпителия на фоне транзиторных гормональных нарушений.
- Подготовка не была осуществлена должным образом: мазки взяты во время менструации и представлены большим числом клеток эндометрия, крови; в препаратах присутствуют сперматозоиды; мазок загрязнен спермицидными и антибактериальными кремами, смазкой с презервативов, гелем для УЗИ; до забора цитологического материала проведено бимануальное исследование (загрязнение материала тальком).
- Не соблюдены условия получения материала и приготовления препарата.
Показатели нормы
Для начала нужно рассказать о них. Матка состоит из трех слоев – внутреннего слизистого (еще называется эндометрием), мышечного и покровного.
В норме поверхность ее шейки розовая и гладкая. Это обусловлено равномерным слоем базального эпителия. В норме индикатор пробы Шиллера (диагностическое мероприятие) окрашивается в коричневый.
В ходе проведения цитологического анализа на исследуемом фрагменте должно быть выявлено единичное количество лейкоцитов, а еще плоские эпителиальные клетки.
Для лейкоцитов в норме характерны целые ядра и чистая цитоплазма. Признаки фагоцитоза отсутствуют. В мазках могут встречаться клетки с преображенной цитоплазмой и слизь.
Профилактика
Каждой девушке рекомендуется как минимум один раз в год проходить обследование у гинеколога. Исходя из всего вышесказанного можно было понять, что многие серьезные недуги могут протекать бессимптомно, а когда они дадут о себе знать, то для консервативной терапии окажется слишком поздно.
Лечение также всегда назначается в индивидуальном порядке. Учитывается происхождение воспаления, возраст пациентки, планирует ли она беременность и, конечно же, вид патологии.
Но самое главное – это ответственный подход к выбору половых партнеров. Постоянного мужчины может и не быть, но защищаться необходимо всегда. Потому что именно ЗППП приводят к реактивным изменениям.
И также надо постоянно поддерживать свой иммунитет, регулярно его укреплять. Потому что ослабленные защитные силы организма обеспечивают наилучшие условия для развития вируса.
И конечно, необходимо с осторожностью подбирать оральные контрацептивы. Их подбором занимается врач
Неправильный выбор таблеток может быть чреват серьезными последствиями. А нарушенный гормональный фон – одна из причин реактивных изменений.
«>
Пролиферация
Так называются реактивные изменения железистого эпителия. Чем она проявляется? Увеличением количества клеточных железистых компонентов, локализующихся в канале шейки матки. Это не самостоятельное заболевание, а комплекс цитологических изменений.
Так, умеренная пролиферация указывает на псевдоэрозию. В ходе обследования удается обнаружить признаки недуга во влагалищном сегменте, где они отсутствуют в норме. В рамках диагностики выполняют визуальный осмотр, цитологию мазка и кольпоскопию.
Если же у женщины развивается воспаление, сопровождающееся пролиферацией, то она может ощущать боль в области влагалища и дискомфорт. Когда причиной являются нарушения гормонального фона, то появляются еще и кровянистые выделения в период между менструациями, аменорея и прочие симптомы.
Причиной не всегда является травма или инфекция. Даже у здоровой женщины может возникнуть пролиферация, если она принимает ОК и часто пренебрегает фармацевтическими правилами.
Лечение, которое назначает врач, всегда направлено на устранение причины, по которой появился данный недуг. Если, например, он возник из-за инфекции, то эффективной будет антибактериальная терапия.

Виды анализов на цитологию
Анализ на цитологию в гинекологии — это мазок, при котором детально изучают строение клеток, находящихся в цервикальном канале шейки матки.
В первую очередь сотрудники лаборатории оценивают, насколько взятый материал соответствует норме, нет ли ненужных включений. Большое количество лейкоцитов в анализе будет говорить о воспалительном процессе или же инфекции в репродуктивных органах.
Выявление атипичных клеток с признаками злокачественного перерождения является признаком патологии. В этом случае пациенту будут назначены другие процедуры для диагностики рака, который, возможно, находится на ранней стадии и еще никак себя не проявляет через симптомы у больного.
Ascus цитология
В ходе исследования могут выявить атипичные клетки с признаками злокачественности неясного значения — обозначаются Ascus.
При их обнаружении будут предложены следующие варианты диагностики:
- Пап-тест через 4—6 месяцев. Если снова обнаружат Ascus-клетки, то проводится кольпоскопия, дополненная биопсией. При получении двух отрицательных мазков последовательно, возвращаются к скринингу один раз в год.
- ВПЧ-тест с выявлением высокоонкогенных вирусов папилломы человека. При положительном результате сделать кольпоскопию с иссечением подозрительных тканей. При отрицательном результате проводите обследование 1 раз в год.
Пап-тестом называют мазок, взятый гинекологом из эпителия шейки матки и сводов влагалища. Обозначение Ascus можно увидеть на бланке с результатом исследования, если в мазке наблюдаются клеточные изменения, более выраженные, чем реактивные, но качественно или количественно недостаточные для постановки диагноза. Женщине предстоит дальнейшее обследование.
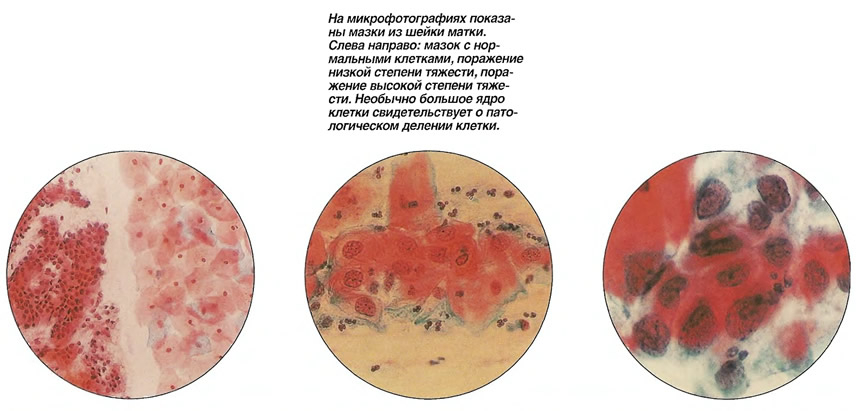
Nilm цитология
Термин используется в значении норма. В этом случае мазок на цитологию показывает, что взято достаточное количество материала хорошего качества.
Расшифровка nilm цитологии:
- Nilm-тип 1— цитограмма в норме.
- Nilm-тип 2 — воспалительный тип мазка.
Слизистая оболочка матки в норме гладкая, влажная и блестящая. Железистый (цилиндрический) эпителий ярко-красного цвета, плоский эпителий бледно-розового цвета. В эту категорию включаются не только мазки, в которых не было выявлено никаких отклонений, но и мазки, в которых могут быть выявлены те или иные микроорганизмы или воспалительные изменения, отражающие доброкачественные процессы.
У этого явления может быть целый ряд причин, например, колебания pH, гормональные изменения, какие-либо процессы в ответ на внешние проявления среды.
Лейкоплакия
Продолжая рассказывать о реактивных изменениях эпителия шейки, необходимо затронуть вниманием и данное заболевание. Что оно собой представляет? Лейкоплакией называется патологическое изменение экзоцервикса, которое характеризуется пролиферацией и ороговением многослойного эпителия
Что оно собой представляет? Лейкоплакией называется патологическое изменение экзоцервикса, которое характеризуется пролиферацией и ороговением многослойного эпителия.
Причиной может быть травматическое, химическое или инфекционное воздействие, а также влияние эндогенных факторов (нарушения иммунной и гормональной регуляции). Также играет роль нарушение функциональной взаимосвязи между маткой, яичником, гипофизом и гипоталамусом. Потому что это чревато ановуляцией, гиперэкстрогенией и дефицитом прогестерона.
Предрасполагающими факторами являются беспорядочные половые связи и перенесенные женщиной заболевания. Клетки плоского эпителия с реактивными изменениями наблюдаются у пациенток, страдавших чем-то из перечисленного:
- Аднексит.
- Эндометрит.
- Олигоменорея или аменорея.
- Хламидиоз.
- Уреаплазмоз.
- Герпес.
- Микоплазмоз.
- Цервицит.
- Кольпит.
- Эктопия.
Обычно данный недуг протекает бессимптомно, но иногда сопровождается контактными выделениями и белями. Принципы диагностики такие же, как и в случае с эрозией. Дополнительно исследуют соскобы и биопсию, которую берут для гистологического изучения материала.
Лечение этого реактивного изменения эпителия шейки матки направлено на устранение фоновых заболеваний, а также на полное удаление очагов, где патология себя проявила. По показаниям врача проводят противовирусную, антибактериальную и противовоспалительную терапию. Еще часто прибегают к одной из процедур, показанных при эрозии (о них рассказывалось выше).
Полипы цервикального канала
Выше было многое рассказано про реактивные изменения плоского и цилиндрического эпителия. Есть еще одно патологическое состояние – оно характеризуется образованием в цервикальном канале полипов.
Это опухолевидные образования, которые исходят из цилиндрического эпителия. Растут они прямо в просвет.
С данной патологией сталкиваются в основном женщины старше 40 лет. Принято считать, что причиной являются возрастные изменения, гормональные расстройства, проблемы с иммунитетом, стресс. Предрасполагающими факторами считают механическое травмирование, диагностические выскабливания, эндоцерцивиты хронического характера.
Приблизительно в 75% случаев полипы сочетаются с эрозией, миомой, кистой яичников, атрофическим кольпитом, псевдоэрозией. Еще в группе риска находятся женщины, болевшие кандидозом, герпесом, микоплазмозом, уреаплазмозом, трихомониазом, ВПЧ и т. д.
Течение бессимптомное. Обнаруживают полипы визуально. Диагностику выполняют при помощи кольпоскопии, биопсии шейки матки, УЗИ.
Любой полип – это показание к его удалению. После этой процедуры осуществляют выскабливание, чтобы ножка не осталась внутри. Ложе полипа дополнительно обрабатывают радиочастотным или криогенным методом. При выявлении эхографических признаков показана гистероскопия. Затем также выполняется выскабливание полости матки.
Что же делать, если результат плохой?
Если цитология дает плохой результат, пациент подвергается более детальному обследованию. Проводится кольпоскопия, которая заключается в исследовании шейки матки при увеличении, после окрашивания ее специальными красителями, выявляющими аномалии. Второй этап – биопсия – взятие среза для исследования под микроскопом.
Биопсия шейки матки
Цитолог или гистопатолог, исследующий материал, затем имеет возможность не только посмотреть на отслоившиеся клетки, но также тщательно изучить трехмерный фрагмент измененной шейки матки и оценить продвижение этих изменений. Это позволяет гинекологу решить, что делать дальше.
Как часто нужно сдавать мазок на цитологический анализ
Четких рекомендаций относительно того, как часто следует проводить мазок Папаниколау нет. Большинство гинекологов считают, что мазки лучше сдавать раз в год, начиная с 18-20 лет. В свою очередь, ряд гинекологов рекомендует проводить цитологию каждые 3 года всем женщинам в возрасте от 25 до 59 лет. В некоторых странах врачи говорят, что тест можно проводить даже один раз в 5 лет при условии, что предыдущий цитологический анализ и тест на ВПЧ были хорошими.
Цитологическое исследование проводится даже женщинам, у которых еще не было полового акта
Это важно, например, в случае наследственной онкологии. Да, большинство случаев рака шейки матки вызывается вирусом папилломы человека, которым мы заражаемся в основном при половом контакте, поэтому риск этого рака у девственницы невелик, но он не исключен
Поэтому отказывать пациентке в цитологии врачу не стоит – у девственницы это можно сделать только с зеркалом меньшего размера.
Джордж Н. Папаниколау – отец цитологии
Цитология никогда бы не возникла, если бы не один греческий врач, который однажды решил проверить, есть ли у … морских свинок критические дни. Доктор, открывший этот замечательный диагностический метод, – Джордж Н. Папаниколау, ставший впоследствии профессором Корнеллского медицинского центра в Нью-Йорке и директором Института исследования рака Папаниколау в Майами.
Будущий ученый родился в 1883 году на греческом острове Эвбея. С детства Папаниколау увлекался естественными науками. В 1899 году он начал медицинское образование в Афинском университете. Однако он мечтал изучать естествознание в Германии, чему категорически противился его отец, желающий, чтобы его сын стал военным врачом. Именно этот факт стал решающим в судьбе студента.
Вдохновленный Хертвигом, зоологом из Мюнхена, студент заинтересовался вопросом определения пола у эмбрионов. Ему удалось устроиться ассистентом в отделение патологии одной из больниц Нью-Йорка. Там он планировал узнать секрет зарождения пола, практикуясь на подопытных животных.
В то время было широко распространено мнение, что у морских свинок нет менструаций. Однако в ходе исследований Папаниколау обнаружил, что это не так. У морских свинок есть менструация, но она непродолжительна и едва заметна. В это же время, в вагинальной слизи животных он обнаружил циклически изменяющиеся клетки. Греческий врач задавался вопросом, может ли это быть связано с процессами, происходящими в матке и яичниках, и есть ли такие клетки у женщин.
Так, Джордж Н. Папаниколау, человек, никогда не проявлявший особого интереса к гинекологии (по крайней мере, вначале), сделал первые мазки из влагалища женщины, конечно не зная, какое открытие он сделал.
Врач начал свои исследования на жене, позже получил разрешение взять несколько мазков у пациенток одного из роддомов Нью-Йорка. Спустя несколько месяцев, сделав бесчисленное количество мазков, он в образце у молодой и на первый взгляд совершенно здоровой женщины заметил раковые клетки.
 Раковые клетки шейки матки
Раковые клетки шейки матки
Врач поделился своим открытием с медицинским сообществом. Группа гинекологов начала проводить анализы всеми доступными на тот момент методами, однако они не смогли подтвердить результаты, полученные Папаниколау. Однако греческий врач был уверен, что не ошибся. И позже у женщины действительно произошли раковые изменения шейки матки.
Сегодня мы знаем, что для развития рака шейки матки могут потребоваться годы, прежде чем он станет видимым.
ПРОФИЛАКТИКА РАКА ШЕЙКИ МАТКИ — В ЧЕМ РАЗНИЦА МЕЖДУ ОБЫЧНОЙ ЦИТОЛОГИЕЙ И ЖИДКОСТНОЙ?
При осмотре врач гинеколог берет мазок на цитологию, можно сказать традиционным методом. Мазок наносят на стекло, фиксируют, высушивают, а затем мазок исследуется цитологом. Полученные результаты являются полезными, однако менее информативными.
При жидкостной цитологии тот же материал с мазка переносят в консервирующую жидкость (таким образом клетки сохраняются в естественном состоянии) и исследуют в лаборатории. ПАП-тест выполняется по технологии SurePath BD — автоматизированной методике, рекомендованной агентством FDA (США) и протоколами СЕ. Результаты исследований для скрининга рака шейки матки являются значительно более точными и информативными. Преимущества:
- Ответ с первого взятия материала;
- Значительное снижение количества неудовлетворительных или ограниченных для интерпретации материалов, на 43-81%;
- Благодаря технологии SurePath BD удаляются примеси крови и слизи, которые могут быть при воспалительных процессах, в период беременности;
- Так как в консервирующей жидкости хранятся все клетки, то это способствует высокой точности исследования;
- При одномоментном заборе есть возможность провести несколько диагностических тестов для повышения эффективности цервикального скрининга.
Степени дисплазии
Болезнь может затрагивать различные слои клеток поверхностного эпителия. В зависимости от глубины патологического процесса, выделяют несколько степеней выраженности дисплазии шейки матки, лечение которых имеет свои принципиальные различия. Чем больше слоев эпителия на шейке поражено, тем тяжелее степень дисплазии.
Согласно МКБ-10 • N87 в настоящее время врачи выделяют следующие степени развития дисплазии шейки матки (1, 2 и 3):
Дисплазия шейки матки 1 степени (легкая, сквамозное интраэпителиальное повреждение малой, слабой степени) — умеренная пролиферация эпителиальных клеток базального и парабазального слоев.
Дисплазия шейки матки 2 степени (умеренная, средней тяжести) — патологические изменения захватывают всю нижнюю половину эпителиального пласта.
Дисплазия шейки матки 3 степени (тяжёлая, carcinoma in situ) — патологические изменения встречаются во всей толще эпителиальных клеток, но не распространяются на сосуды, мышцы, нервные окончания. Данная форма относится уже к предраковым состояниям. Объединение тяжёлой дисплазии шейки матки и рака in situ в одну категорию оправдано ввиду сложности их цитологической дифференцировки. Окончательный диагноз врачи устанавливают после биопсии на основании гистологического заключения.
Как степень дисплазии шейки матки определяет возможное течение заболевания?
Анализ исходов диспластических изменений плоского эпителия шейки матки показывает, что при дисплазии 1 степени регрессия наблюдается в 57%, персистенция — в 32%, прогрессия — в 11%, а развитие инвазивного рака происходит только в одном — трёх процентов случае. В то же время при тяжелой дисплазии шейки матки (3 степень регрессия прослеживается в 32%, а малигнизация происходит более чем в 12 % случаев.
Причины заболевания
Выявлена тесная связь диспластических процессов с герпесом и ВПЧ типов 6, 11, 16, 18, 31, 33 и 35. Дисплазия эпителия шейки матки может быть обнаружена на фоне других заболеваний (псевдоэрозия, рубцовая деформация с эктропионом, лейкоплакия, полипы), но она может быть и на визуально неизмененной шейке.
Наличие факторов риска многократно повышают риск по развитию на шейке матки диспластических процессов. Такими провоцирующими агентами могут выступать:
• Беременности и/или роды до 20 лет,
• Ранний возраст первого полового сношения,
• Наличие остроконечных кондилом,
• HSV-2 (ВПГ2) — вирус простого герпеса, тип 2,
• Курение, в т.ч. пассивное,
• Беспорядочные половые связи,
• Хронический цервицит,
• Генетический онкофактор в анамнезе,
• Сниженный иммунитет,
• Травмы шейки матки.
Помимо вышеописанных факторов риска в развитии дисплазии есть значимость генетической предрасположенности, бактериального вагиноза, абсолютной или относительной гиперэстрогении.
Клинические проявления
Симптомы дисплазии шейки матки не имеют определенной клинической картины. Абсолютно бессимптомно патология развивается у 10-25% женщин, остальная категория пациентов имеет возможность остановить процесс благодаря диспансеризации и регулярным профосмотрам у гинеколога. При наличии микробного инфицирования половых путей могут быть жалобы на выделения, иногда с примесью крови, боли при интимной близости и т.д. Чаще всего, при наличии на шейке матки дисплазии той или иной степени выраженности, больные имеют такие признаки:
- Зуд во влагалище;
- Ощущение жжения;
- Нетипичные выделения;
- Боль при половом контакте;
- Тянущие боли внизу живота;
- Видимые кондиломы, папилломы;
ASC-US — плоский эпителий с признаками атипии (злокачественности) неясного значения
При обнаружении этих изменений эпителия предложены следующие варианты дальнейшего ведения пациентки и постановки диагноза.
Обязательно кольпоскопия с прицельной биопсией подозрительных участков, если таковые найдутся. Дальнейшее ведение определяется для каждой пациентки в индивидуальном порядке.
- Пап-тест через 4-6 месяцев:
- если снова обнаружена ASC-US – проводится кольпоскопия, дополненная биопсией;
- при получении 2 отрицательных мазков последовательно – возврат к обычному скринингу 1 раз в год.
- ВПЧ-тест с выявлением высокоонкогенных типов вируса папилломы человека:
- положительный регламентирует кольпоскопию с иссечением подозрительных тканей;
- отрицательный – обследование через 1 год.
Если ASC-US выявлены у женщины во время беременности, алгоритм наблюдения аналогичен вышеизложенному. При обнаружении ASC-US в период постменопаузы и сопутствующих атрофических процессах назначается терапия эстрогенсодержащими препаратами (местно с использованием свечей, кремов), а затем обследование с использованием цитологических методов (если нет противопоказаний).
Показания к проведению цитологии шейки матки
В возрасте до 40 лет достаточно проходить такую диагностику один раз в год. Тем, кто старше, необходимо обследоваться один раз в 6 месяцев.
Обязательно цитологическое обследование при:
- нарушении менструального цикла, когда задержки менструаций не связаны с беременностью;
- обнаружении в организме человека вирусов, например, вируса папилломы человека, генитальный герпес и другие;
- воспалении в цервикальном канале;
- состояниях после аборта и чистки;
- планировании беременности;
- бесплодии, причиной которого могут являться воспалительные процессы в репродуктивной системе женщины;
- подготовке к операции и после нее;
- диабете, второй и третьей форме ожирения;
- большом количестве половых партнеров;
- эрозии слизистого покрова матки.
Здесь перечислены основные показания для скорейшего обращения к врачу.

Подготовка к сдаче
Чтобы обеспечить максимальную точность анализа, необходимо соблюдать некоторые правила при подготовке к сдаче мазка:
- не применять местные лекарства: свечи, мази и другие;
- не делать спринцевания;
- дождаться, пока закончится менструация;
- не мочиться за три часа до взятия мазка;
- воздержаться от половых контактов за два дня до процедуры.
При наличии воспаления сначала необходимо провести лечение. Сделать мазок на флору, чтобы убедиться в полном излечении. Только потом идти на цитологию. Иначе большое количество слизи и больных клеток не дадут взять правильное количество и качество клеток эпителия.
Интерпретация результатов цитологического исследования
Наиболее распространенная в настоящее время – классификация Bethesda (The Bethesda System), разработанная в США в 1988 г, в которую вносили несколько изменений. Классификация создана для более эффективной передачи информации из лаборатории врачам клинических специальностей и обеспечения стандартизации лечения диагностированных нарушений, а также последующего наблюдения за больными.
В классификации Bethesda выделяют плоскоклеточные интраэпителиальные поражения низкой и высокой степени (squamous intraepithelial lesions of low grade and high grade – LSIL и HSIL) и инвазивный рак. Плоскоклеточные интраэпителиальные поражения низкой степени включают изменения, связанные с папилломавирусной инфекцией и слабой дисплазией (CIN I), высокой степени – умеренную дисплазию (CIN II), тяжелую дисплазию (CIN III) и внутриэпителиальный рак (cr in situ). В этой классификации имеются также указания на специфические инфекционные агенты, вызывающие заболевания, передавае мые половым путем.
Для обозначения клеточных изменений, которые трудно дифференцировать между реактивными состояниями и дисплазией предложен термин ASCUS – atypical squamous cells of undetermined significance (клетки плоского эпителия с атипией неясного значения). Для клинициста этот термин мало информативен, однако он нацеливает врача на то, что данная пациентка нуждается в обследовании и/или в динамическом наблюдении. В классификацию Bethesda в настоящее время введен также термин NILM – no intraepithelial lesion or malignancy, объединяющий норму, доброкачественные изменения, реактивные изменения.
Так как данные классификации используются в практике врача-цитолога, ниже приведены параллели между классификацией Bethesda и классификацией, распространенной в России (Табл. 22). Цитологическое стандартизованное заключениепо материалу из шейки матки (форма № 446/у), утверждено приказом Минздрава России от 24.04.2003 № 174.
Причины получения неполноценного материала различны, поэтому цитолог перечисляет типы клеток, обнаруженные в мазках и по возможности указывает причину, по которой материал признан неполноценным.
Реактивные изменения эпителия являются опасными для женского здоровья. И в то же время они редко себя как-то проявляют. Бессимптомное течение в разы осложняет диагностику. Поэтому всем женщинам рекомендуется хотя бы один раз в год обращаться в гинекологический кабинет, чтобы провести цитологическое исследование микрофлоры.
Почему вообще возникают эти изменения? Каковы предпосылки и причины? Есть ли хотя бы какие-нибудь симптомы? Об этом и многом другом сейчас речь и пойдет.
Лечение эрозии
Основу терапии, направленной на устранение данного заболевания, составляет механизм, направленный на разрушение клеток цилиндрического эпителия. Цель заключается в их отторжении и в дальнейшем восстановлении плоского эпителия.
Существует несколько методов, помогающих добиться результата:
- Диатермокоагуляция. В процессе процедуры измененную ткань прижигают переменным высокочастотным электротоком. Он провоцирует нагрев тканей, за счет чего и возникает желаемый эффект. Данная процедура противопоказана нерожавшим пациенткам, так как в результате образуются рубцы, а они препятствуют раскрытию шейки матки в момент родов. Также метод является травматичным. Заживление длится примерно 1,5-3 месяца. Часто последствием становится эндометриоз, так что процедуру желательно проводить во второй фазе менструального цикла.
- Лазеровапоризация. Это «прижигание» эрозии лазером. В идеале его надо проводить в 5-7 день цикла. Предварительно назначается санация шейки матки и влагалища. Вся процедура безболезненна, рубцов не оставляет. Полная регенерация наблюдается уже спустя месяц.
- Радиоволновое лечение. В ходе данной процедуры на патологический очаг воздействуют электромагнитные колебания высокой частоты. Физически их нельзя почувствовать. На процедуру уходит меньше минуты, к тому же не требуется наркоза и обработки в послеоперационный период.
- Криодеструкция. Подразумевает вымораживание тканей эрозии жидким азотом либо его закисью. Процедура не чревата ни болью, ни кровью, ни рубцами. В течение первых суток у пациентки будут наблюдаться жидкие обильные выделения и отек. Но это быстро пройдет. На заживление уходит один-полтора месяца.
Надо оговориться, что любая процедура из перечисленных назначается лишь после детальной диагностики реактивных изменений в клетках эпителия.
Важно провести все процедуры – начиная прицельной биопсией, заканчивая кольпоскопией, чтобы исключить онкологический процесс. Если же врач выявит перспективу злокачественного перерождения, то пациентке будет назначено хирургическое вмешательство

Цервикальная дисплазия
При данном недуге цитограмма с реактивными изменениями эпителия демонстрирует образование атипичных клеток в тех местах, где однослойный сопрягается с многослойным.
Развивается в три стадии. На последнем этапе наблюдается цилиндрический эпителий с реактивными изменениями такого серьезного характера, что в итоге он приводит к раку шейки матки.
Возникает данное состояние изначально из-за герпес-вируса или ВПЧ. К провоцирующим факторам относятся:
- Тяжелые, длительные заболевания хронического характера.
- Ранняя половая жизнь и роды в юном возрасте.
- Активное или пассивное злоупотребление табаком.
- Иммунодефицит.
- Нарушения гормонального фона, возникшие из-за беременности, менопаузы или злоупотребления гормональными препаратами.
- Травмы шейки матки.
Рассказывая о реактивных изменениях клеток цилиндрического эпителия и прочих аспектах обсуждаемой темы, надо оговориться, что у дисплазии нет самостоятельной клинической картины. Она протекает скрытно примерно у 10% женщин. Но часто присоединяется микробная инфекция, каждая из которых практически всегда о себе дает знать. Во многих случаях это гонорея, кондиломы, хламидиоз.
В рамках диагностики проводят осмотр шейки матки, цитологическое исследование ПАП-мазка, кольпоскопию, изучение биоптата, а также прибегают к иммунологическим ПЦР-методам.
Что касательно лечения? При обширных поражениях показано применение интерферонов и их индукторов, а также иммуномодуляторов. В тяжелых случаях показано хирургическое вмешательство – удаляют либо зону дисплазии, либо всю шейку матки целиком.

HSIL – интраэпителиальные изменения высокой степени, подозрительные на врастание в подлежащие ткани
При выявлении HSIL в цитологическом исследовании обнаруживается цервикальная неоплазия (CIN) практически у всех пациенток, а у 2% обследуемых выявляется инвазивный раковый процесс. Поэтому HSIL предусматривает только один вариант – проведение кольпоскопии, дополненной биопсией с получением образца эндоцервикса. Иные методы совершенно неприменимы, т. к. выжидательная тактика может привести к плачевным результатам.
Если женщина планирует беременность, и у нее выявляется HSIL, показана биопсия. Результат исследования полученного материала определяет дальнейшую судьбу пациентки.
В случае, если тяжелая дисплазия подтверждена на кольпоскопии в период менопаузы, рекомендуется петлевая эксцизия шейки матки (иссечение пораженных слоев с сохранением непораженных тканей, ПЭЭ) с диагностической целью. Иссеченные ткани отправляются на гистологию. Кроме этого, эксцизия (конизация) рекомендуется в любом случае обнаружения HSIL, когда результат кольпоскопии считается неудовлетворительным или отрицательным.
Обнаружение HSIL при беременности требует проведения кольпоскопического исследования. Если результат кольпоскопии неудовлетворительный (не видно ), то повторная диагностика выполняется через 6-12 недель. Кроме этого, назначается биопсия без взятия образца эндоцервикса, во избежание угрозы для эмбриона или плода.
Конизация с диагностической целью требуется только, когда нельзя быть уверенными в отсутствии злокачественного процесса, в ином случае по предложенному доктором графику проводится жидкостная цитология (или ПАП-тест) и инструментальный осмотр шейки матки. Это обусловлено тем, что риск прогрессирования патологии крайне небольшой, а в послеродовый период заболевание может регрессировать. В любом случае лечением дисплазии необходимо заниматься не ранее, чем после окончания послеродового периода.