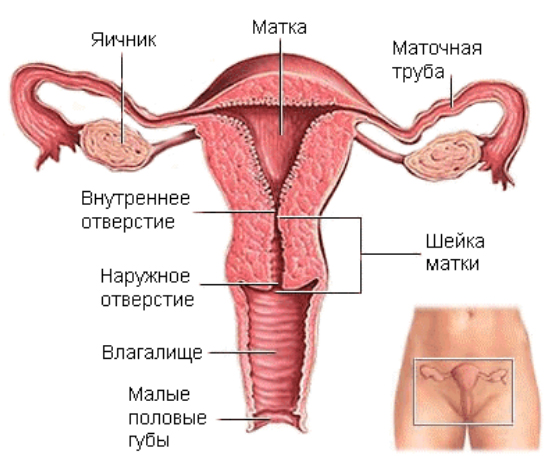
Лечение вагиноза бактериального
Содержание:
- Противопоказания
- Лечение хронического эндометрита
- Способ применения и дозы
- Статистика, факты, теория
- Диагностика эндометрита
- Форма выпуска и компонентный состав Нистатина
- Симптомы полипа в полости матки и цервикального канала
- Как эндометрит становится хроническим
- Причины хронического эндометрита
- Применение мази, ректальных и вагинальных свечей и таблеток Нистатин: способ, особенности
- Способ и особенности использования
Противопоказания
— повышенная чувствительность к метронидазолу или другим нитроимидазольным производным;
— органические поражения центральной нервной системы (в том числе эпилепсия);
— печеночная недостаточность (в случае применения больших доз);
— лейкопения (в том числе в анамнезе);
— I триместр беременности,
— период лактации.
С осторожностью
С осторожностью назначают при заболеваниях почек, печени (почечная/печеночная недостаточность).
II и III триместры беременности — только по жизненным показаниям.
Применение при беременности и в период грудного вскармливания
Метронидазол не следует назначать в первый триместр беременности, в дальнейшем следует применять только в том случае, если потенциальная польза от применения препарата для матери, превышает возможный риск для плода.
Поскольку метронидазол проникает в грудное молоко, достигая в нем концентраций, близких концентрациям в плазме крови, рекомендуется прекратить грудное вскармливание во время лечения препаратом.
Лечение хронического эндометрита
Лечение хронического эндометрита процесс сложный и многоступенчатый. Основной целью лечения является элиминация микроорганизмов, снижение активности процесса, устранение неблагоприятных влияний на эндометрий биологически активных веществ.
Лечение состоит из нескольких этапов.
I ЭТАП: Антибактериальная терапия
Для лечения используют антибактериальные препараты широкого спектра действия. Иногда приходится назначать два антибиотика разнонаправленного действия в течение двух менструальных циклов попеременно.
II ЭТАП: Иммуностимулирующая терапия
После первого этапа лечения, когда произошла элиминация возбудителей (микроорганизмов), после антибактериальной терапии, назначается следующий этап. На втором этапе обычно назначаются иммуностимулирующие препараты. Лучше перед назначением иммуностимулирующей терапии сдать иммунограмму, интерфероновый статус и определить чувствительность к индукторам интерферона. После этого, с первого дня цикла назначаются препараты.
Обычно иммуномодуляторы вводятся парентеральным способом (внутримышечные инъекции), однако существуют и другие формы введения, например свечи (ректальные или вагинальные). Основная цель иммуномодулирующей терапии – повысить общий и местный иммунитет и создать благоприятный иммунный фон, способствующий имплантации.
Физиотерапия
Физиотерапия является, пожалуй, самым важным звеном в комплексном лечении хронического эндометрита. Физические методы воздействия оказывают несколько значимых положительных эффектов:
- улучшают кровоснабжение тканей, что в свою очередь приводит к улучшению трофики («питания») тканей;
- стимулируют неоангиогенез – появление новых сосудов в эндометрии и открытие анастамозов;
- оказывают выраженный рассасывающий (дефиброзирующий эффект);
- повышают местный иммунитет.
Физиотерапия должна назначаться с учетом возможной гинекологической патологии: наличие эндометриоза, миомы матки, кистозных образований в яичниках и т.д. Используются различные методы: магнитное поле, электротерапия (токи надтональной частоты, токи Бернара и т.д.), электрофорезы, лазеротерапия и т.д. Физиолечение всегда начинается в первую фазу менструального цикла (не позднее 7 дня менструального цикла).
III ЭТАП: Гормональная терапия
Заключительный этап лечения предполагает назначение метаболической и заместительной гормональной терапии. Метаболическая терапия подразумевает назначение препаратов, улучшающих снабжение тканей питательными веществами (прежде всего кислородом и глюкозой), повышающих местный иммунитет и в некоторой степени усиливающих кровоток.
Лечение эндометрита занимает около 3-4 месяцев
После проведенного лечения женщина может планировать беременность: естественным путем или с помощью программ ВРТ. При этом необходимо продолжать поддержку нормального состояния организма, естественной флоры влагалища, иммунного статуса женщины. Эту поддержку желательно проводить и в первые 3 месяца беременности.
Способ применения и дозы
Внутривенно инфузионно.
Внутривенное введение метронидазола показано при тяжелом течении инфекций, а также при отсутствии возможности приема препарата внутрь.
Для взрослых и детей старше 12 лет разовая доза составляет 500 мг, скорость внутривенного непрерывного (струйного) или капельного введения — 5 мл в минуту. Интервал между введениями — 8 часов. Длительность курса лечения определяется индивидуально. Максимальная суточная доза — не более 4 г. По показаниям, в зависимости от характера инфекции, осуществляют переход на поддерживающую терапию пероральными формами метронидазола.
Детям в возрасте до 12 лет метронидазол вводят 7,5 мг/кг массы тела в 3 приема со скоростью 5 мл в минуту.
Для профилактики анаэробной инфекции перед плановой операцией на тазовых органах и мочевыводящих путей взрослым и детям старше 12 лет метронидазол назначают в виде инфузий в дозе 500-1000 мг, в день операции и на следующий день — в дозе 1500 мг/сут (по 500 мг каждые 8 часов). Через 1-2 дня обычно переходят на поддерживающую терапию пероральными формами метронидазола.
Для пациентов с выраженными нарушениями функции почек (клиренс креатинина менее 30 мл/мин) и/или печени суточная доза метронидазола 1000 мг; (кратность приема 2 раза).
Статистика, факты, теория
Нистатин (торговая марка) – фунгистатический препарат, подавляющий и останавливающий рост гриба, вызывающего инфекционные заболевания на кожных покровах, половых органах, слизистых оболочках и редко – на внутренних органах.
Препарат выпускается Белорусским унитарным производственным предприятием «Белмедпрепараты», имеющим штаб-квартиру и в России. Компания производит и поставляет на рынок иммуносупрессоры, витамины, антибиотики, противогерпетические мази, инсулины короткого действия, метаболиты, желчегонные лекарства, гемостатики, блокаторы медленных кальциевых каналов, обезболивающие средства.
В последнее время выросла заболеваемость по грибковым патологиям. Связано это с тем, что пациенты бесконтрольно и нерационально принимают антибактериальные препараты, иммуномодуляторы с депрессивным эффектом на иммунную систему и другие лекарственные средства. Грибковые заболевания включают в себя как простые и легко поддающиеся терапии поверхностные микозы кожных покровов и слизистых оболочек, так и тяжелые формы висцеральных поражений внутренних органов, резистентные к любому лечению или приобретающие устойчивость к препаратам в процессе терапии. Особую группу составляют грибковые патологии у лиц с иммунодефицитами и онкологическими болезнями. Кроме того, мутируют старые формы грибков, появляются новые штаммы, ранее непатогенные формы становятся вирулентными для человека.
Противогрибковые препараты – лекарства, обладающие способностью подавлять и останавливать рост и размножение гриба, а также непосредственно приводить к гибели клеток инфекционного агента. Используются как для терапии, так и для предупреждения развития грибковых патологий у лиц из групп риска, имеющих предрасположенность к развитию инфекционных процессов. Препараты различаются и классифицируются по способу получения на синтетические, полусинтетические и натуральные. Имеются различия также по спектру и широте воздействия, по механизму действия на клетку гриба, по основному эффекту, фармакокинетическим параметрам, наличию побочных эффектов и противопоказаний, способам приема. По химической структуре противогрибковые лекарственные средства подразделяются на амфотерные полиены, производные органического соединения имидазола, триазола, синтетические аллиламины, препятствующие синтезу глюканов в клеточной стенке, эхинокандины, а также средства из других химических групп. Классификация по возможностям к использованию включает в себя лекарства для лечения системных, глубоких грибковых поражений (болезнь Пасадаса-Вернике, паракокцидиоидомикоз, болезнь Дарлинга, криптококкоз, бластомикоз Гилкриста). Сюда входят антибиотики, производные органического соединения имидазола и триазола. Следующая этиологическая группа – для лечения грибковых поражений кожного покрова. Существуют лекарственные средства для терапии инфекций, вызванных условно патогенными агентами. Это означает, что такие чужеродные грибы в норме могут сосуществовать с организмом, но при снижении иммунных сил обязательно вызовут болезнь. К таким патологиям относятся, например, процессы, вызванные кандидой.
В целом выбор терапевтических мероприятий зависит от вида возбудителя, его чувствительности к специфическим антигрибковым препаратам, фармакокинетических параметров, состояния печени и почек пациента, противопоказаний, тяжести заболевания. Чтобы правильно подобрать средство, необходимо предварительно взять соскоб, кровь или другие биологические материалы для проведения микроскопического, микробиологического, культурального исследования, чтобы определить конкретный возбудитель.
Диагностика эндометрита
Существуют несколько методов, которые позволяют нам заподозрить и диагностировать хронический эндометрит.
1. Ультразвуковое исследование
УЗИ проводится в первую и вторую фазу менструального цикла. Основными признаками эндометрита являются следующие:
- утолщение базального слоя эндометрия и появление в нем участковфиброза, склероза и кальцинатов);
- неравномерность и ассиметрия передней и задней стенок эндометрия;
- расширение полости матки, спустя несколько дней после менструации;
- истончение эндометрия и несоответствие толщины эндометрия фазе менструального цикла (чаще всего признак атрофического эндометрита).
На основании только УЗИ поставить диагноз хронического эндометрита нельзя, однако заподозрить его и направить на дополнительные исследования можно.
2. Пайпель-биопсия эндометрия
Метод исследования, основанный на взятии части эндометрия для дальнейшего гистологического исследования. Пайпель-биопсия проводится специальной одноразовым инструментом – пайпелем (Pipelle de Cornier) – тонкой пластиковой трубочкой, на конце которой находится отверстие. Метод хорош тем, что не требует наркоза. Проводится в первую фазу менструального цикла на 7-10 день.
Очень частой ошибкой при проведении диагностики по поводу хронического эндометрита является назначение гистероскопии или пайпель-биопсии во вторую фазу менструального цикла (на 20-24 день). Во второй фазе менструального цикла лимфоциты могут появляться в эндометрии. Их наличие может быть расценено как воспалительный процесс, хотя на самом деле его не будет!
3. Гистероскопия
Также как и УЗИ позволяет заподозрить хронический эндометрит. Гистероскопия проводится в первую фазу менструального цикла – на 7-10 день. Начинать гистероскопию лучше с офисной. Отличается она от обычной тем, что производится очень тонким (3-4 мм в диаметре) гистероскопом. И поэтому не требует зондирования и расширения цервикального канала. Гистероскопическая картина в этом случае является более достоверной.
Признаки хронического эндометрита:
- гиперемия (покраснение) слизистой оболочки матки, обычно не по всей поверхности, а на отдельных участках;
- неравномерность эндометрия;
- наличие повышенной кровоточивости слизистой;
- могут обнаруживаться очень мелкие железисто-фиброзные полипы (особенно часто встречающиеся в области трубных углов).
Даже если при проведении гистероскопии признаков эндометрита не обнаружено, все равно необходимо взять биопсию эндометрия (т.е. «отщипнуть» кусочек эндометрия) и отправить на гистологическое исследование. Около 30% эндометритов имеют идеальную гистероскопическую картину.
4. Гистологическое исследование
Диагноз хронического эндометрита – диагноз гистологический. Только заключение патологоанатома может подтвердить или опровергнуть его.
В настоящее время существуют несколько морфологических критериев хронического эндометрита:
- инфильтрация лимфоцитами и/или плазмоцитами стромального слоя эндометрия;
- склероз спиральных артерий эндометрия (артерий, питающих эндометрий);
- очаговая гипертрофия базального слоя эндометрия;
- фиброз или склероз стромального слоя эндометрия (наличие склероза говорит о давности и «запущенности» процесса).
5. Иммуногистохимическое исследование
Одним из современных методов диагностики хронического эндометрита является иммуногистохимический метод исследования эндометрия. Суть метода заключается в определении экспрессии рецепторов к прогестерону и эстрадиолу и уточнения субпопуляционного состава эндометрия: определение клеток CD56+, CD16+ NK-клеток, В-клеток (CD20+), HLA-DR+ лимфоцитов. В норме эти клетки в незначительном количестве могут находиться в эндометрии. Однако их повышение выше нормативных значений говорит об активности хронического эндометрита.
Форма выпуска и компонентный состав Нистатина
Белорусское унитарное производственное предприятие выпускает препарат в нескольких лекарственных формах:
- В виде таблеток, покрытых устойчивой к кислоте желудочного сока оболочкой, общим количеством двадцать, тридцать, сорок или пятьдесят штук. Данная лекарственная форма используется для лечения кишечных форм инфекционного процесса.
- В виде свечей для ректального введения по десять штук в каждой упаковке, расфасованных по мягким пластиковым футлярам.
- В виде влагалищных суппозиториев для лечения инфекционных воспалений половых органов.
- В виде мази для наружного использования при кожных формах микозов, расфасованной по тубам массой тридцать грамм.
В коробочке с препаратом имеется инструкция по применению, в которой описаны все правила по использованию лекарственных форм.
Симптомы полипа в полости матки и цервикального канала
Признаки полипа в матке или в канале шейки могут длительное время не проявляться вовсе, что существенно осложняет диагностику данных состояний. При этом отсутствие контроля роста и своевременного лечения полипа в матке может привести к формированию рака, что, как уже упоминалось выше, особенно характерно для запущенных аденоматозных опухолей. Статистика говорит, что около 2% всех маточных полипов проходят процесс злокачественной трансформации. Полипы шейки матки опасны также вероятностью снижения женской ферильности, что в некоторых случаях приводит к развитию бесплодия. Кроме того, имеются подтвержденные факты, утверждающие, что полипозные образования могут провоцировать сильнейшие маточные кровотечения.
Для того чтобы избежать всех этих нежелательных явлений следует внимательно относиться к своему здоровью и обращать внимание даже на незначительные отклонения от нормы. Это особенно актуально на фоне того, что симптомы и признаки полипов матки неспецифичны и не отличаются высокой интенсивностью проявлений
Чаще всего симптомокомплекс формируется на фоне вторичных изменений полипа, таких как воспаления, травмы, перекруты, отрывы, изъязвления и т.д.
Определим основные симптомы полипов в полости матки и цервикальном канале:
-
Болевой синдром. Одним из первых признаков наличия полипа в полости матки является появление дискомфорта и тянущей боли внизу живота. При этом выраженность болевого синдрома может зависеть от размера полипа в матке. Так, крупные структуры могут вызывать интенсивные схваткообразные приступы боли, в то время как небольшие образования характеризуются умеренным, иногда фоновым дискомфортом. Также многие женщины отмечают появление дискомфорта во время полового акта;
-
Маточные кровотечения. Данный признак наблюдается чаще при внутриматочных полипах и может характеризоваться дисфункциональными кровотечениями, которые иногда имеют цикличный характер. Особенно внимательно к этому симптому следует отнестись в период постменопаузы, когда любые кровотечения считаются проявлением патологического процесса. Подобный механизм может привести к существенной кровопотере, проявляющейся общей слабостью, анемией, головокружениями;
-
Характерные выделения. Симптомом полипа в матке могут быть серозные бели, которые иногда содержат гнойные включения. Кроме того, обязательно следует обратиться к специалисту при наличии кровянистых и сукровичных выделений в промежутке между менструациями и после полового акта. Также, подобные состояния часто проявляются длительными мажущими кровянистыми выделениями до и после месячных;
-
Нарушения менструального цикла. Главным признаком полипоза считаются меноррагии, которые проявляются обильными менструальными кровотечениями. Также достаточно часто, пациентки с диагностированными полипами в полости матки и в цервикальном канале отмечают нерегулярность цикла. Это может быть связано с гормональным дисбалансом, который и выступает основным этиотропным фактором появления опухолеподобных образований.
Бесплодие также относится к патологическим состояниям, часто сопровождающим полипы канала шейки матки и эндометрия. Снижение женской фертильности отмечается как на фоне основной причины развития полипоза, так и как следствие механической невозможности прикрепления оплодотворенной яйцеклетки к слизистой оболочке, выстилающей маточную полость. Если же беременность, несмотря на наличие полипозной структуры, все же наступает, то требует особенно внимательного контроля. Это связано с тем, что полип шейки матки приводит к рефлекторному раздражению цервикального канала, что повышает риск самопроизвольного прерывания беременности.
В силу неспецифичности симптомов, наличие полипа легко спутать с эндометриозом, поликистозом, а также миомами матки. Поставить окончательный диагноз, и определит необходимость терапии, может только гинеколог, обращение к которому является обязательным при появлении любого из вышеперечисленных признаков. Здесь особенную роль играют регулярные обследования организма, во время которых и диагностируются обычно доброкачественные и злокачественные новообразования.
Как эндометрит становится хроническим
К оболочке матки прикрепляется эмбрион после оплодотворения (или после переноса при проведении процедуры ЭКО). Но пострадавшая, в результате воспаления слизистая, может быть просто невосприимчивой к попыткам зародыша. Основной причиной развития эндометрита, как уже было сказано, являются воспалительные заболевания.
Если во влагалище развивается воспалительный процесс, вызываемый чаще всего инфекциями, передаваемыми половым путем, то эти микроорганизмы могут попасть в полость матки, а затем в маточные трубы и брюшную полость и вызвать воспалительный процесс.
Воспаление – это универсальная защитная реакция организма. Его результатам является активация иммунной системы, которая направлена на подавление и уничтожение микроба. Однако в тканях, чаще всего после воспаления формируется плотная соединительная ткань, которая приводит к нарушению кровоснабжения тканей.
Одним из самых неприятных моментов является тот факт, что воспалительный процесс может переходить из острой стадии, в хроническое – «спящее» состояние. И может обостряться из-за неблагоприятных факторов внешней среды или общего здоровья, при развитии иммунодефицитного состояния, в том числе при проведении программы ЭКО или наступлении беременности.
Причины хронического эндометрита
Хронизация процесса обусловлена несколькими причинами:
- Недолеченность воспалительного процесса. Многие пациентки, столкнувшись с воспалением и наслушавшись рекламы по телевидению, назначают себе лечение сами. Обычно лекарственные препараты назначаются коротким курсом. И как только становится легче, и уходят первые неприятные симптомы, женщины бросают лечение. Это приводит к формированию сначала подострого, а затем и хронического процесса.
- Формирование устойчивых штаммов микроорганизмов. К нему приводит назначение антибактериальных препаратов, которые не всегда адекватно влияют на флору, вызывающую воспаление. Короткий курс антибиотиков и выбор неправильного антибактериального препарата приводит к формированию устойчивых штаммов микроорганизмов, которые постоянно поддерживают вялотекущий воспалительный процесс.
- Плохой иммунитет. Не секрет, что сегодняшнее поколение пациентов имеют более слабый иммунитет, чем предыдущее. Связано это со многими причинами: плохой экологией, стрессами, хронической усталостью, наличием частых инфекций, приемом различных лекарственных средств и т. д.
Применение мази, ректальных и вагинальных свечей и таблеток Нистатин: способ, особенности
Таблетки для лечения висцеральных форм микозов назначают до восьми раз в сутки. Рекомендуемая доза для взрослых составляет пятьсот тысяч единиц активности на один прием, если кандидоз принимает генерализованный характер, дозировка может повышаться вплоть до шести миллионов единиц. Детям младше трех лет назначают по двести пятьдесят единиц по четыре раза в день. Детям старше этого возраста – до пятисот. Курс терапии составляет до двух недель. После консультации с врачом и перерывом в несколько месяцев курс можно повторить. Свечи для введения в прямую кишку назначают дважды в день, лучше утром и на ночь. Водят суппозитории глубоко в кишку. Курс терапии также составляет две недели. Свечи вагинальные используют дважды в сутки после проведения гигиенических мероприятий. Курс лечения – до десяти суток. Если результата нет, можно назначить прием таблетированной лекарственной формы дополнительно. Мазь наносят наружно на участки поражения до двух раз в день в течение недели.
Способ и особенности использования
Инструкция по применению химвещества разрешает его введение или нанесение (в случае с кремом) независимо от времени приема еды. Таблетки глотать целиком. Можно запивать молочным продуктом.
Трихомонады подавляются при употреблении средства в дозе 250 мг два раза на протяжении суток. Терапевтический курс – 10 суток. При увеличении дозировки до 0, 4 г и при двукратном суточном введении продолжительность лечения сокращается до 5-8 суток. Женщины дополнительно должны использовать суппозитории. По назначению медэксперта возможно повторение курса терапии. Альтернативой может быть увеличение дозировки до 750 – 1000 мг в сутки. Интервал между курсами – 20-30 дней с обязательным взятием лабораторных анализов. Количество вещества при лечении детей определяется в зависимости от их возраста.
Нормы введения таблеток Метронидазол при:
лямблиозе – 0,5 г двукратно в течение дня, продолжительность приема – одна неделя; детям первого года жизни – 0,125 г, 2-4 года – 0, 25 г, 5-8 лет – 0, 375 г, подросткам – 0, 5 г по два раза в день. Курс терапии – 5 дней.
гиардиозе — 0,015 г на один килограмм массы тела по 3 приема в сутки. Курс терапии – 5 суток;
рецидиве хронического амебиоза — 3 раза в день по 1,5 г на протяжении 10 суток;
бурной дизентерии амёбной – 2, 25 г разделить на 3 приёма в течение суток;
образовании гноя в печени – общая доза в течение дня — 2, 25 г (можно принять одноразово или разделить на 2-3 приёма). Курс лечения – от 3 до 5 суток. В составе комплексной терапии разрешается совместное использование с антибактериальными средствами из группы тетрациклинов;