Осмотр глазного дна
Содержание:
- Результаты офтальмоскопии
- Прямая офтальмоскопия
- Как проходит осмотр
- Показания к исследованию глазного дна:
- Что такое прямая офтальмоскопия
- Что такое прямая офтальмоскопия?
- Прямая офтальмоскопия
- Можно ли использовать компьютер для проверки зрения?
- Зачем нужна офтальмоскопия?
- Первые симптомы ухудшения зрения
- Есть ли к ангиографии противопоказания?
- Биомикроскопия как метод осмотра глазного дна
- Причины обследования
- Обследование глазного дна состоит:
- Биомикроскопия глазного дна
- Нежелательные последствия
- Что такое оптическая когерентная томография (ОКТ)?
- Обследование глазного дна состоит:
- Какой бывает миопия?
- Бинокулярная непрямая офтальмоскопия
- Что выявляет офтальмоскопия глазного дна?
- Биомикроскопия с помощью щелевой лампы
- Как расшифровываются результаты?
- Проведение флюоресцентной ангиографии
- Склонность к развитию инсульта.
- Рассеянный склероз.
Результаты офтальмоскопии
Достоверность метода составляет 90-95%. При этом он считается одним из самых простых и доступных в офтальмологии. В связи с этим и применяется он практически в ходе любого офтальмологического осмотра. Нормальными результатами можно считать здоровое состояние кровеносных сосудов, а также отсутствие повреждений сетчатки и диска зрительного нерва
Окулист обращает внимание на размер и цвет диска, форму и резкость его краев, наличие или отсутствие кровоизлияний, сгустков крови, симптомов воспаления. Офтальмоскопия позволяет выявить ранние стадии глазных недугов
При этом занимает процедура всего несколько минут. Ежегодное прохождение такого обследования является хорошей профилактикой офтальмопатологий, а при их наличии есть возможность вовремя начать лечение.
Прямая офтальмоскопия
Никакой специальной подготовки к проведению данной процедуры не требуется. Однако предварительно пациенту вводят капли, расширяющие зрачок, например, 1% раствор «Тропикамида». Через 15-20 минут наступает мидриаз, зрачок расширяется до 1,5 мм, и тогда можно приступать к офтальмоскопии.
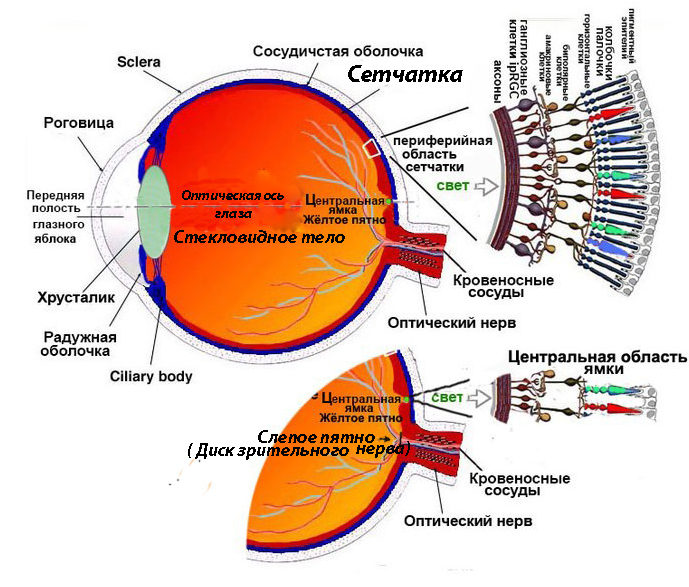
Пациент занимает положение напротив врача, который направляет в его глаз световой луч. При этом он смотрит в офтальмоскоп, постепенно приближая его к исследуемому зрительному органу. Как только промежуток между прибором и поверхностью глаз достигает примерно 3-4 см, глазное дно становится четко различимо. В офтальмоскопе установлены линзы разной оптической силы, с помощью которых можно четко рассмотреть диск зрительного нерва, макулу, сосуды, периферию, а также определить патологии хрусталика и стекловидного тела.
Данный способ помогает обеспечить довольно большое увеличение рассматриваемых участков — в 14-16 раз. Площадь наблюдаемой области глазного дна при этом ограничена, и даже в лучших приборах она не превышает 10 градусов.
Как проходит осмотр
Осмотр глазного дна происходит в несколько этапов:
- Капли, расширяющие зрачок, действуют не сразу. После закапывания пациенту необходимо посидеть 20-25 минут. При закапывании капель пациент может почувствовать жжение, боль, дискомфорт. Это считается нормальным. Подобные побочные эффекты проходят через 3-10 секунд.
- После того как капли подействовали, пациента проводят в темную комнату. Источник света находится чуть позади него. Офтальмолог садится напротив и начинает проводить исследование.
- В глаз направляется пучок света. Часть лучей отражается от глазного дна и направляется обратно в прибор. Таким образом, офтальмолог получает изображение.
- Для того чтобы изображение получилось четким и качественным, пациента просят на протяжении всего исследования сфокусировать свой взгляд на одном предмете.
При острой реакции пациента на свет (боль, резь, слезоточивость), пациенту закатывают дополнительно анестезирующие капли.
Процедура занимает около 10 минут. За это время врач обследует оба глаза пациента. Даже в том случае, если жалобы поступали только на один глаз.
Показания к исследованию глазного дна:
- возникновение заболеваний, в ходе которых происходят изменения глазного дна: артериальная гипертензия, диабет, заболевания крови (например, лейкемия, нарушения свертываемости крови, анемия), тромбозы и другие;
- заболевания центральной нервной системы, с аномальной реакцией зрачков на свет;
- использование некоторых лекарств (например, при онкологических заболеваниях);
- травмы головы;
- внутричерепные опухоли;
- косоглазие у детей и взрослых;
- недоношенный ребенок;
- нарушение равновесия;
- нарушения цветового зрения, остроты зрения, дефекты в области центрального или периферического зрения;
- после потери сознания;
- повторяющиеся головные боли;
- нарушение равновесия;
- миопия более 3,5 диоптрий;
- регулярные осмотры каждые 2-3 года;
- вспышки или плавающие помутнения в глазу.
Что такое прямая офтальмоскопия
Исследование глазного дна проводится в офтальмологическом кабинете. Чаще всего это делается с помощью офтальмоскопа, либо за щелевой лампой при помощи бесконтактной / контактной диагностической офтальмоскопической линзы. Линза напоминает увеличительное стекло. Офтальмоскоп освещает глазное яблоко пучком света, который проникает через все глазное яблоко, что позволяет провести тщательное обследование. Свет достигает сетчатки, зрительного нерва, желтого пятна — макулы и мелких кровеносных сосудов.
В некоторых случаях необходимо закапывать глаза каплями, расширяющими зрачки. Это позволит свету проникать более точно, так как зрачок является естественной защитой глаза и затрудняет доступ.
Хорошая идея – пойти на обследование с близким человеком, потому что капли временно ухудшают зрение. После закапывания в течение примерно 3-4 часов будет невозможно выполнять действия, требующие хорошего зрения, например, вождение автомобиля для взрослых или школьные обязанности для детей.
Офтальмоскопия глазного дна проводится каждые 5 лет до 40 лет и каждые 1-2 года после 40 лет. Людям с диабетом и другими сосудистыми заболеваниями следует проходить тестирование чаще, не реже одного раза в год при отсутствии жалоб и сразу же при любом снижении зрения.
Что такое прямая офтальмоскопия?
Прямая офтальмоскопия проводится с помощью специального прибора офтальмоскопа, который офтальмолог близко подносит к глазу, но не касается его. Свет офтальмоскопа последовательно фокусируется на стекловидном теле, диске зрительного нерва, кровеносных сосудах, центральной зоне сетчатки — макуле и периферической зоне сетчатки. Офтальмоскоп также имеет встроенные фильтры для уменьшения интенсивности света, цветные фильтры:
- зеленый – облегчает наблюдение за нервными волокнами и тонкими сосудами сетчатки;
- синий – помогает при исследовании с флуоресцеином.
Полученное изображение глазного дна простое и значительно увеличено.
Прямая офтальмоскопия
С высокой точностью под многократным увеличением глазное дно можно рассмотреть с помощью прямой офтальмоскопии. Процедура представляет собой осмотр глаза под увеличительным стеклом. Различные виды приборов увеличивают изображение в 13-16 раз. Это основное преимущество методики. Есть и другие «плюсы». Прямые офтальмоскопы оснащены собственным источником света. Врач держит прибор в руке, направляет свет в зрачок пациента и осматривает глаз. Расстояние между аппаратом и роговицей составляет всего 4 см.
Недостаток прямой офтальмоскопии в том, что она не позволяет изучить глазное дно полностью, то есть с периферией. Кроме того, врач осматривает пациента одним глазом. Из-за этого не удается получить объемное изображение. Зато метод является очень точным. Еще более достоверные сведения можно получить при помощи офтальмоскопа, оснащенного цветными фильтрами. Речь идет об офтальмохромоскопии. Светофильтры дают возможность рассмотреть глазное дно в пурпурном, желтом, зеленом, оранжевом цветах. Некоторые патологические изменения становятся видны лучше под тем или иным оттенком. Так, кровоизлияния хорошо различаются при установке на прибор желтого или зеленого фильтра. Несмотря на явные преимущества офтальмохромоскопии, применяется она сегодня не так часто, так как ее практически полностью заменила биомикроскопия с щелевой лампой.
Можно ли использовать компьютер для проверки зрения?
Зачем нужна офтальмоскопия?
Такое офтальмологическое исследование назначается в случаях, когда специалисту необходимо получить данные о состоянии некоторых структур органов зрения пациента: стекловидного тела, сетчатки, диска зрительного нерва, кровеносных сосудов, периферических отделов глазного яблока. Оно также необходимо пациентам с высокой степенью близорукости, имеющим хронические заболевания глаза или врожденные патологии зрительных структур. Кроме того, офтальмоскопия проводится при подборе мягких или жестких контактных линз. Она позволяет обнаружить различные патологии, связанные со здоровьем органов зрения:
- опухоли и новообразования;
- отслоение сетчатки;
- повреждение зрительного нерва;
- глаукому;
- кровоизлияния, патологию макулы.
Врачи советуют проходить офтальмоскопию на регулярной основе после 40-45 лет, даже если нет явных ухудшений и жалоб на качество зрения. В этот период уже начинают происходить первые возрастные изменения в организме, в том числе касающиеся и зрительных органов. Многие патологические процессы или заболевания могут никак не проявлять себя на начальных стадиях.
Первые симптомы ухудшения зрения
Причин, в результате которых зрение ухудшается, достаточно много. Они могут быть инфекционного и неинфекционного характера, врожденные и приобретенные. Если Вы почувствовали, что стали хуже видеть, то не стоит задумываться о причинах, а лучше сразу пойти к врачу. Только он, проведя детальное обследование, установит причины, поставит диагноз и назначит лечение или выпишет рецепт на средства коррекции. При этом есть несколько признаков, которые могут свидетельствовать об ухудшении зрительных функций. Обычно они быстро замечаются
Поэтому важно просто не игнорировать их, а принять соответствующие меры.
Существуют три явных признака падения зрения:
- Невозможность видеть объекты, которые раньше было разглядеть достаточно просто. Например, Вы не видите при письме или чтении буквы, они становятся расплывчатыми. При этом, если прищурить глаза, то они снова хорошо видны.
- Не удается разглядеть надписи на витринах магазинов, вывески на домах и другие тексты на большом расстоянии.
- Предметы и объекты теряют яркость, становятся тусклыми, размытыми, нечеткими.
Если эти симптомы развиваются стремительно, то меры по стабилизации зрения и остановки прогрессирования патологии нужно принимать незамедлительно.
Сегодня факторов, которые оказывают негативное влияние на глаза, множество. Но и медицина развивается быстро. Проверить свое зрение можно дома или в любой поликлинике. Более того, различные компании предлагают огромный выбор средств коррекции (очки и контактные линзы всех типов на любой вкус покупателя). Вам нужно лишь тщательнее заботиться о своем здоровье: правильно питаться, чаще бывать на свежем воздухе, вести активный образ жизни, соблюдать гигиену глаз, выполнять гимнастику для органов зрения, если работа связана с нагрузкой на глаза, и регулярно проверяться у офтальмолога.
Есть ли к ангиографии противопоказания?
Не всегда целесообразно проводить этот метод диагностики в связи с тем, что вводится краситель, способный вызвать побочные эффекты. Есть к ангиографии противопоказания:
- глаукома;
- болезни, при которых наблюдается помутнение оптических сред;
- сердечно-сосудистые патологии;
- неврологические проблемы;
- почечная недостаточность;
- аллергия на флюоресцирующее вещество;
- воспалительные заболевания вен;
- астма;
- невозможность вызвать искусственный мидриаз;
- перенесенный инсульт или инфаркт;
- психические отклонения;
- эпилепсия;
- регулярный прием антидепрессантов;
- возраст до 14-16 лет.
Также не рекомендуется проводить ангиографию пожилым людям старше 65 лет. Результаты обследования могут быть неточными. Кроме того, в этом возрасте люди часто страдают от различных хронических заболеваний. Обычно не назначается процедура исследования сосудов с применением красителя беременным, особенно в первые три месяца вынашивания плода.
Исключением может стать подозрение на возникновение новообразования. Кормящие матери не смогут кормить малыша грудным молоком на протяжении 4 дней после процедуры, пока краситель полностью не выйдет из организма. Практически все противопоказания являются относительными. Даже после инсульта и инфаркта процедура может быть назначена, но только после прохождения пациентом реабилитации.
Биомикроскопия как метод осмотра глазного дна
Биомикроскопия выполняется с применением щелевой лампы и различных линз. Лампа представляет собой бинокулярный микроскоп с двумя окулярами. Он является подвижным, а потому его можно перемещать в разные стороны. Этот метод исследования считается незаменимым при выявлении таких патологий, как отек макулы, неоваскуляризация, отслойка стекловидного тела. Щелевой лампой удается сильно увеличить изображение. Обычно используется увеличение в 12-16 раз. Этого достаточно, чтобы получить качественную картинку со всеми деталями.
Выполнение биомикроскопии предполагает использование контактных и неконтактных линз. Бесконтактный метод проводится с линзой Груби. Она является плосковогнутой и имеет оптическую силу 55D. В ходе обследования врач видит картинку в прямом виде. Качество ее при осмотре центральной части глазного дна очень высокое, а вот периферическая область кажется размытой.
Биомикроскопия с линзой Гольдмана — это контактный метод. Оптическое изделие устанавливается на глаз пациента. В связи с этим перед процедурой требуется введение обезболивающего препарата, а вогнутая часть линзы заполняется вязким прозрачным раствором. Также в методике применяются три зеркала. Каждое из них позволяет осмотреть ту или иную области внутренней части глаза. Существенный «минус» методики — обследуемый ощущает дискомфорт. Это недостаток любого осмотра контактного типа. Такие процедуры противопоказаны при воспалительных заболеваниях.
Выбор процедуры определяется медицинскими показаниями и наличием того или иного оборудования в клинике. В нашем Центре Контактной Коррекции осмотр глазного дна осуществляется различными способами.
Причины обследования
Глазное дно осматривается почти во всех случаях обращения пациента к врачу-офтальмологу. Обследование глазного дна необходимо при любых жалобах пациента: снижение остроты зрения, появления «тумана пред глазами, плавание «мушек», появление «блесток», вспышек, искр или «молний», выпадение полей зрения, искажение предметов, изменение цвета предметов и т.д.
Обследование глазного дна важно:
- На любой стадии беременности, т.к. от этого во многом зависит ведение дородового периода и выбор метода родоразрешения.
- При устройстве на работу.
- При поступлении детей в детский сад, школу, спортивные секции.
- При поступлении абитуриентов в лицей, колледж, институт.
Обследование глазного дна состоит:
- Консульация фрача-офтальмолога.
- Автокератометрия.
- Визометрия (определение остроты зрения без коррекции и с коррекцией).
- Биомикроскопия.
- Тонометрия (по Маклакову или аппаратом Jcar).
- Гониоскопия (по показаниям).
- Осмотр глазного дна с узким зрачком прямым офтальмоскопом (по показаниям с широким зрачком).
- Осмотр глазного дна бинокулярным налобным офтальмоскопом с широким зрачком (по показаниям).
- Компьютерная периметрия (по показаниям).
- Назначение лечения.
В офтальмологическом центре «ОПТИКА-РАДУГА» прием ведут врачи-офтальмологи высшей категории, которые определят индивидуальную программу диагностики органа зрения на современном оборудовании ведущих зарубежных производителей. Каждому клиенту гарантирован индивидуальный подход! Полученные данные обследования позволят распознать заболевания на самой ранней стадии, своевременно поставить диагноз и назначить эффективный метод лечения.
Биомикроскопия глазного дна
Еще этот метод называется офтальмоскопией с линзой Гольдмана или с фундус-линзой. В исследовании применяется щелевая лампа — подвижный микроскоп с двумя окулярами (бинокулярный). Этот прибор необходим для выявления диабетического отека макулы, мелких повреждений сетчатки, неоваскуляризации, отслойки стекловидного тела, кист на внутренней оболочке. Лампа может многократно увеличивать изображение глазного дна — в 12-16 раз. При этом оно получается без расплывчатых очертаний. Микроскоп оснащен источником света. Врач в ходе обследования может изменять яркость светового потока, направляя его на те или иные анатомические структуры.
Биомикроскопия проводится с контактными и неконтактными линзами, а потому разделяется на контактную и бесконтактную. Первая представлена исследованием с применением линзы Гольдман и фундус-линз, второй метод предполагает использование линзы Груби и асферических оптических изделий.
Биомикроскопия с линзой Гольдмана. Перед ее установкой на внутреннюю вогнутую поверхность прибора наносится прозрачная вязкая жидкость, обеспечивающая увлажнение и смазывание, что позволяет предотвратить повреждение роговицы и раздражение. В глаз закапывается обезболивающий раствор. Линза дает хорошее изображение всех отделов сетчатки. Она состоит из зеркальных граней. Малое зеркало помогает выполнить осмотр периферии глазного дна и угла передней камеры, среднее применяется для изучения периферической части сетчатки, а большое обеспечивает обзор экватора глазного дна и периферии одновременно. Врач может вращать устройство в ходе обследования. Недостаток процедуры заключается в том, что происходит контакт прибора с глазом. Пациент испытывает дискомфорт. Метод с применением фундус-линз практически ничем не отличается по технике проведения от офтальмоскопии с линзой Гольдмана. Назначается он при диабетических поражениях сетчатки, макулодистрофии, повреждениях сосудов и зрительного нерва.
Биомикроскопия с линзой Груби — бесконтактная методика. Для ее проведения на щелевой лампе устанавливается плосковогнутое оптическое изделие с силой 55D (диоптрии отрицательные). Врач может осмотреть центральную область сетчатки. Более точные данные о состоянии центра сетчатой оболочки удается получить с асферической линзой с оптической силой 58, 60, 78 или 90D. Ее окулист держит на расстоянии 25-30 мм от роговой оболочки пациента, щелевая лампа при этом отводится назад и постепенно плавно приближается к обследуемому. К сожалению, бесконтактные методы не позволяет полноценно изучить периферию.
Как теперь видно, офтальмоскопия может проводиться по-разному. Выбор методики определяется медицинскими показаниями и возможностями той или иной клиники. В современных частных офтальмологических кабинетах имеются бинокулярные офтальмоскопы, которые дают трехмерное изображение. Однако опытный врач может провести осмотр и с монокулярным прибором. Пройти процедуру офтальмоскопии на узком или широком зрачке Вы можете в нашем Центре Контактной Коррекции Зрения.
Нежелательные последствия
О всех возможных побочных эффектах врач предупреждает заранее. Краситель выводится из организма быстро, он является безопасным, но на 100% предсказать, как организм отреагирует на него, невозможно. К нежелательным последствиям ангиографии можно отнести:
- головокружение, тошнота, рвота;
- обморок;
- крапивница;
- приступ кашля или чихания;
- помутнение в глазах, шум в ушах;
- отек гортани;
- неприятный металлический привкус во рту;
- парестезия (ощущение покалывания, мурашки);
- анафилактический шок.

Возникают побочные эффекты крайне редко, у 5% пациентов. В большинстве случаев все эти симптомы проходят самостоятельно в течение короткого периода времени. Некоторый дискомфорт могут доставить капли для расширения зрачка. Действуют они порядка 4-5 часов, на протяжении которых беспокоит светобоязнь и проблемы с фокусировкой. Возьмите с собой в клинику солнцезащитные очки.
Что такое оптическая когерентная томография (ОКТ)?
Впервые принципы оптической когерентной томографии были исследованы в Массачусетском технологическом институте в начале 1990-х годов. Компания Carl Zeiss (Германия) создал первую коммерческую версию когерентного томографа в 1996 году. В настоящее время оптическая когерентная томография – это передовая инновационная технология визуализации структур глазного яблока, без которой сегодня не может обойтись ни один центр офтальмологии и микрохирургии глаза. ОКТ глаза – простая в использовании, высокоточная неинвазивная и бесконтактная технология, позволяющая выявить и мониторировать морфологические изменения в тканях глазного яблока.
Метод позволяет визуализировать изображения структур глазного яблока в поперечном сечении. Можно подробно изучить состояние сетчатки, строение и особенности всех ее слоев, оценить витреоретинальные взаимоотношения, изучить состояние зрительного нерва и нервных волокон. Высокочастотная оптическая когерентная томография глаза с помощь аксиального разрешения в 3 мкм позволяет прижизненную «оптическую биопсию» интраокулярных структур глаза. Такое разрешение является в десятки раз точнее данных, полученных с помощью ультразвукового исследования и магнитно-резонансной томографии.
Принцип работы оптической когерентной томографии
Суть работы томографа заключается в измерении времени, в течении которого к устройству возвращается пучок света, отраженный от той или иной оптической срезы (А-сканы). Серия выполненных А-сканов на всех структурах исследуемой области позволяет выполнить реконструкцию как переднего, так и заднего сегмента глаза в плоскости поперечного сечения. Изображения таких поперечных сечений называют В-сканами.
Ввиду того, что скорость света очень высока, а расстояние между слоями глазного яблока очень мало (измеряется в мкм), измерить напрямую время прохождения световых лучей не представляется возможным. Для этого в оптическом когерентном томографе применяется технология низкокогерентной интерферометрии. В процессе работы аппарата испускаемый световой луч разделяется на две части – первый пучок света направляется в глазное яблоко, а второй является контрольным и направляется на особую зеркальную поверхность. После отражения оба пучка улавливаются особым детектором, после чего выполняется анализ полученных данных и формируется изображение. С помощью когерентного анализа томограф позволяет изучить даже слабо отражающие свет слои сетчатки.
После выполненного обследования компьютер генерирует изображение, доступное для анализа и расшифровки лечащим врачом. В зависимости от возможности отражать световые лучи, все структуры глазного яблока окрашиваются на полученной оптической томограмме в разную цветовую гамму. Например, стекловидное тело имеет черный цвет, так как представляет собой прозрачную неотражающую среду. Анатомические структуры глаза, обладающие высокой степень отражения, дают на томограмме красный цвет или его оттенки. Слабо отражающие структуры окрашиваются в более холодные оттенки.
| Оптическая когерентная томография сетчатки в норме |
Показания к оптической когерентной томографии глаза
ОКТ глаза обеспечивает лечащему врачу возможность провести как качественный (морфологические особенности и коэффициент отражения), так и количественный (толщина, картирование и объем) анализы структур глаза in-situ в режиме реального времени. Когерентная томография глаза показана в следующих клинических ситуациях:
- верификация макулярных разрывов и псевдоразрывов;
- диагностика эпиретинальных мембран;
- определение состояния витреомакулярного интерфейса: витреоретинальных взаимоотношений, витреомакулярной адгезии, витреоретинального тракционного синдрома;
- эпиретинальный фиброз;
- отслойка сетчатки, ретиношизис, макулошизис;
- диабетическая ретинопатия и диабетический макулярный отек;
- сенильная макулярная дегенерация и хориоидальная неоваскуляризация;
- оценка параметров диска зрительного нерва;
- ранняя диагностика глаукомы и глаукоматозного повреждения зрительного нерва;
- оценка и анализ структур передней камеры глаза, в том числе объема и толщины роговицы.
Однако, несмотря на кажущуюся универсальность данного метода, оценку состояния органа зрения и постановку диагноза необходимо проводить, опираясь на результаты нескольких обследований, в том числе принимая во внимание клиническую картину заболевания. Показания для каждого конкретного пациента определяет лечащий врач исходя из индивидуальных клинических особенностей.
Обследование глазного дна состоит:
- Консульация фрача-офтальмолога.
- Автокератометрия.
- Визометрия (определение остроты зрения без коррекции и с коррекцией).
- Биомикроскопия.
- Тонометрия (по Маклакову или аппаратом Jcar).
- Гониоскопия (по показаниям).
- Осмотр глазного дна с узким зрачком прямым офтальмоскопом (по показаниям с широким зрачком).
- Осмотр глазного дна бинокулярным налобным офтальмоскопом с широким зрачком (по показаниям).
- Компьютерная периметрия (по показаниям).
- Назначение лечения.
В офтальмологическом центре «ОПТИКА-РАДУГА» прием ведут врачи-офтальмологи высшей категории, которые определят индивидуальную программу диагностики органа зрения на современном оборудовании ведущих зарубежных производителей. Каждому клиенту гарантирован индивидуальный подход! Полученные данные обследования позволят распознать заболевания на самой ранней стадии, своевременно поставить диагноз и назначить эффективный метод лечения.
Какой бывает миопия?
Бинокулярная непрямая офтальмоскопия
Бинокулярный офтальмоскоп позволяет врачу осматривать пациента сразу двумя глазами. Изображение получается стереоскопическим. Это повышает точность обследования. Такой прибор чаще всего применяется в хирургии. Даже при наличии болезней, сопровождающихся помутнением оптических сред, бинокулярный аппарат обеспечивает возможность проведения осмотра. Однако и у этого метода есть недостаток. Обследовать макулу им неудобно. Прибор направляет в глаз очень яркий источник света. Из-за этого невозможно рассмотреть самые мелкие детали макулы.
Бинокулярная офтальмоскопия проводится с использованием линз с оптической силой от 20 до 90 дптр. Однако, как и в случае с методиками, которые описаны ранее, увеличение изображения негативно влияет на его качество. Кроме того, чем больше изображение, тем меньше площадь, охватываемая прибором. Картинка в бинокулярном офтальмоскопе также получается перевернутой.
Что выявляет офтальмоскопия глазного дна?
В невидимой для нас части глаза офтальмолог может увидеть множество заболеваний, как зрительных, так и системных:
- Заболевания зрительного нерва, такие как глаукома, атрофия зрительного нерва и неврологические расстройства;
- Заболевания сетчатки, вызывающие снижение центрального зрения и повреждение макулы, такие как возрастная макулярная дегенерация;
- Опухоль головного мозга, из-за которой повышается внутричерепное давление, что приводит к отеку диска зрительного нерва, видимого при офтальмоскопии;
- Заболевания крови и сосудов – анемия, гипертония, атеросклероз, тромбоз, диабет и лейкоз. Офтальмолог, исходя из состояния сосудов глазного дна, может изначально оценить степень заболевания.
- Патология периферических отделов сетчатки, таких как периферические разрывы и дистрофии.
Биомикроскопия с помощью щелевой лампы
Этот метод позволяет определить имеющиеся патологии глазных структур: конъюнктивы, век, радужки, хрусталика, а также тщательно рассмотреть передний отрезок глаза для выявления глаукомы. С помощью щелевой лампы можно определить воспаления, сосудистые нарушения, наличие опухолей во внутренних тканях уже на ранних стадиях, а также обнаружить имеющиеся рубцы, инородные тела, микротравмы, патологии радужной оболочки, склерит и другие патологии.
Основа устройства — галогеновая или светодиодная лампа для освещения глаз и микроскоп, многократно увеличивающий рассматриваемые структуры. Некоторые типы щелевых ламп можно подключить к монитору, на котором наглядно демонстрируется строение зрительных органов в большом разрешении. С помощью этой функции врачи проводят обучение студентов. Таким образом, помимо диагностического предназначения, щелевая лампа выступает как учебный инструмент, позволяющий дать важную информацию для будущих специалистов.
Как расшифровываются результаты?
На снимках должна визуализироваться сосудистая сетка. По ней опытный врач сделает множество выводов. Практически при любых заболеваниях сосудов они меняют свою форму, сужаются или расширяются, становятся извилистыми. При наличии аневризм — расширение или выпячивания стенок артерий — флюоресцирующее вещество выходит за пределы сосудов, образуя на сетчатой оболочке светящиеся пятна. Могут наблюдаться коллатерали — новые сосуды, обеспечивающие кровоснабжение в обход основному руслу. Состояние сосудов может рассказать и о других патологических процессах. Так, низкая светимость красителя сигнализирует об одном из следующих заболеваний:
- новообразование сетчатой оболочки;
- кровоизлияние;
- тромбоз;
- дегенерация радужной оболочки.
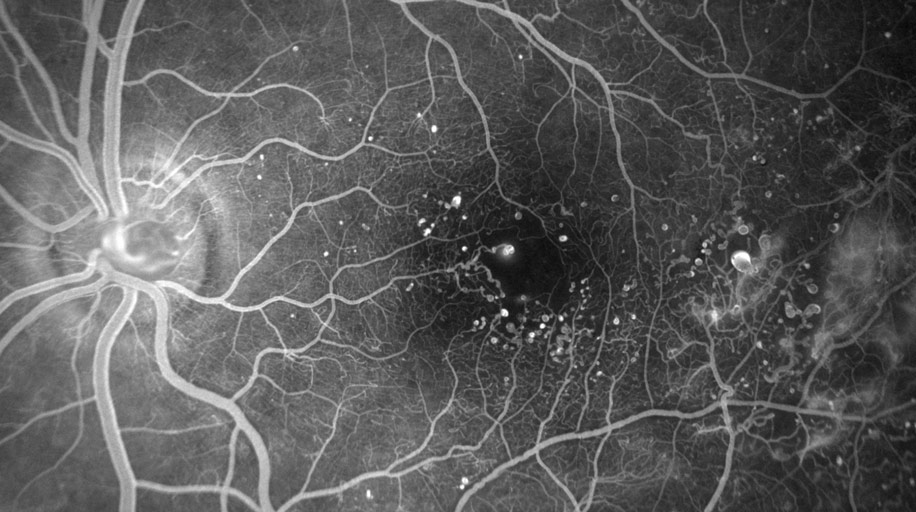
Очень яркое свечение сосудов, гиперфлуоресценция, говорит о начале атрофических процессов и повреждениях зрительного нерва. В норме она показывает отсутствие дегенеративных изменений. Иными словами, по полученным снимкам офтальмолог способен выявить самые разные заболевания. Могут быть определены и их причины.
Проведение флюоресцентной ангиографии
Пациент садится напротив аппарата с камерой и устанавливает подбородок на подставку. Врач через вену на руке вводит препарат-краситель. Он достигает сосудов глаза за 10-15 секунд. Камера начинает делать снимки. За 1 секунду делается обычно 1 снимок. Всего их получается около 25-30. Офтальмолог может попросить Вас в ходе обследования не двигаться и не моргать. Далее врач делает перерыв на 20-30 минут, после чего выполняется еще несколько снимков. Необходимо проследить, как вещество подействовало на сетчатку, не возникло ли кровоизлияний. Обследование второго глаза, если таковое требуется, проводится через полчаса.
Склонность к развитию инсульта.
Для пациентов с диагностированной гипертонией риск возникновения инсульта повышается в несколько раз по сравнению с другими людьми. Такие пациенты вынуждены постоянно принимать специальные препараты, которые понижают давление и не дают ему значительно повышаться. Резкий скачок давления часто является причиной инсульта, который возникает вследствие разрыва кровеносных сосудов мозга, поэтому рекомендации врача необходимо соблюдать неукоснительно. О том, насколько эффективна назначенная терапия, сможет судить врач-офтальмолог при обследовании сетчатки глаз. Опытный врач по состоянию сосудов сетчатки глаз определит вероятность развития инсульта.
Рассеянный склероз.
Рассеянный склероз – серьезное заболевание, которое вызвано повреждением защитной (миелиновой) оболочки, которая покрывает нервы. В результате нарушаются взаимосвязи между головным мозгом и всеми частями тела. Визит к офтальмологу не сможет заменить полноценного диагностического обследования у невропатолога. Однако врач-офтальмолог может обнаружить первые признаки рассеянного склероза, исследуя органы зрения. Когда склероз видоизменяет глазные нервы, пациент сталкивается с нарушением функциональности органов зрения. Человек может испытывать болевые ощущения в области глаз постоянно или во время их движения. Если у вас возникает ощущение, что в глаз что-то попало, изображение становится расплывчатым или двоится, необходимо срочно посетить врача-офтальмолога.
По состоянию глаз можно выявить любые проблемы со здоровьем, обнаружить патологические процессы в любом органе или в любой системе организма. Своевременный визит к офтальмологу поможет выявить такие серьезные заболевания глаз, как катаракта и глаукома в начальный период их развития. В запущенных случаях они способы привести к полной потере зрительной функции. Если обнаружить патологию на ранней стадии, врач получит лучшие условия для проведения результативного лечения.
Раннее выявление нарушений зрительной функции, в том числе близорукости, дальнозоркости, астигматизма дает возможность эффективно корректировать патологические отклонения. Грамотное корригирование зрения способствует замедлению патологических процессов и значительно улучшает качество жизни. В салоне «ОПТИКА-РАДУГА» вас ждут опытные специалисты, которые определят состояние здоровья по глазам и помогут вам сохранить бодрость, энергичность и отличное самочувствие на долгие годы.