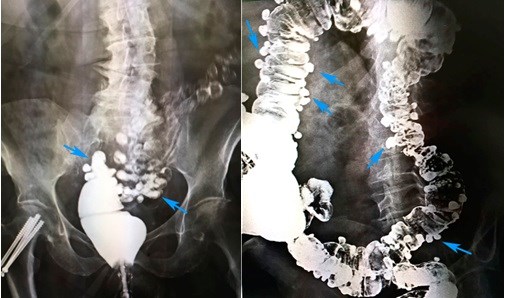
Аденокарцинома кишечника
Содержание:
- Лечение аденокарциномы пищевода
- Признаки и симптомы
- Классификация
- Стоимость
- Стадии
- Диагностика
- Причины
- Профилактика аденокарциномы
- Виды базальноклеточного рака кожи
- Морфологическая характеристика аденокарциномы
- Причины возникновения
- Клинические проявления аденокарциномы прямой кишки
- Классификация аденокарциномы
- Причины и факторы риска аденокарциномы яичников
- Этиология и патогенез.
- Диагностика
- Осложнения аденокарциномы толстой кишки
- Лечение
Лечение аденокарциномы пищевода
Выбор тактики лечения аденокарциномы кишечника в каждом случае подбирается индивидуально. В каждом конкретном случае метод лечения зависит от размеров опухоли, стадии заболевания, вовлечения в процесс регионарных лимфатических узлов и отдаленных органов, а также общее состояние организма.
Методами лечения могут быть:
-
Оперативное вмешательство
-
Лучевая терапия
Каждый из методов может применяться как в качестве самостоятельного лечения, так и комбинироваться между собой.
Оперативное вмешательство
Этот метод лечения чаще всего является основным и применяется как при изолированном поражении пищевода, так и при наличии признаков метастазирования. Основным правилом при оперативном лечении аденокарциномы пищевода является иссечение краев новообразования, отступая от его краев минимум на 5 см и выполнением двухзональной лимфодиссекции.
Объем операции зависит от степени аденокарциномы. Чаще всего применяют следующие методы хирургического лечения:
-
Субтотальная резекция пищевода
-
Экстирпация пищевода
-
Удаление регионарных лимфатических узлов
-
Пластика пищевода
-
Стентирвание пищевода
Химиотерапия
Метод медикаментозного лечения при помощи цитостатиков и проводится по индивидуальной схеме.
Существуют следующие виды химиотерапии:
Неадъювантная терапия. Является методом предоперационной подготовки, с целью уменьшения размеров аденокарциномы, а также в качестве определения чувствительности клеток к препаратам химиотерапии, с целью подбора тактики лечения после хирургического вмешательства.
Адъювантная химиотерапия. Назначается после проведения оперативного вмешательства с целью уменьшения размеров метастазов.
Лучевая терапия
При аденокарциноме лучевая терапия применяется достаточно редко и, как правило, комбинируется с хирургическими методами лечения.
Паллиативная помощь
Этот метод лечения направлен на поддержание уровня жизни и облегчение страданий на последней стадии заболевания.
Прогноз
Прогноз заболевания напрямую зависит от того, на какой стадии обнаружена аденокарцинома, а также от своевременно начатого, эффективного лечения.
|
Стадия развития заболевания |
Благоприятный прогноз |
|
I стадия |
90-92% |
|
II стадия |
30% |
|
III стадия |
10-13% |
|
IV стадия |
Профилактика
Профилактические мероприятия должны быть направлены на устранение причин возникновения аденокарциномы пищевода:
-
Профилактика/лечение/устранение рецидивов хронических заболеваний пищевода и желудочно-кишечного тракта в целом
-
Отказ от вредных привычек
-
Коррекция рациона питания
-
Своевременное обращение к специалисту при обнаружении тревожных симптомов
-
Диспансерные осмотры врачей-специалистов
Признаки и симптомы
Большинство пациентов, у которых диагностирован рак легких, обычно имеют местнораспространенное или метастатическое заболевание. Только около трети пациентов на момент постановки диагноза имеют заболевания. Симптомы, которые проявляет пациент, обычно отражают степень распространения рака. Рак легких, обнаруженный на ранней стадии, может вызывать симптомы, локализованные в дыхательной системе. Однако прогрессирующий рак легких вызывает у пациентов дополнительные признаки и симптомы, вторичные по отношению к раку, распространяющемуся на другие системы органов. В порядке наибольшей частоты наиболее частые признаки рака легких включают:
- кашель, который не проходит или усиливается
- потеря веса
- одышка (одышка или затрудненное дыхание)
- боль в груди, которая может усиливаться при глубоком дыхании, кашле или смехе
- кровохарканье (кашель с кровью или мокротой цвета ржавчины)
- боль в костях
- клуб
- жар
- общее чувство усталости или слабости
- Обструкция верхней полой вены — отек лица, шеи, верхней части туловища. Это вызвано сдавлением сосудов опухолью легкого, что ограничивает возврат крови из верхней части тела.
- дисфагия (проблемы с глотанием или ощущение, что что-то застряло в горле) и охриплость
- новое начало свистящего дыхания без астмы в анамнезе
Клиницисты должны иметь высокий уровень подозрений на рак легких, особенно у пациентов, которые курили в анамнезе. Пациенты с рецидивирующими или неизлечимыми легочными инфекциями (например, бронхитом и пневмонией), которые не реагируют на антибиотики, также должны быть дополнительно обследованы на предмет рака легких. У некурящих женщин и выходцев из Восточной Азии чаще проявляются симптомы основного рака легких в более молодом возрасте
Важно отметить, что многие из этих признаков обычно связаны с другими причинами, не относящимися к раку. У каждого пациента должен быть получен подробный медицинский анамнез, чтобы определить актуальность дальнейшего диагностического обследования и лечения.
Внелегочные проявления
Аденокарцинома, как и другие формы рака легких, на момент постановки диагноза обычно прогрессирует или имеет метастазы. Пациенты могут жаловаться на признаки или симптомы за пределами дыхательных путей, которые представляют гематологическое или метаболическое осложнение злокачественного новообразования, но не обязательно в результате обструкции или метастазов. Они называются паранеопластическими синдромами , которые часто указывают на запущенное заболевание и худший прогноз. Ниже описаны наиболее распространенные паранеопластические синдромы, связанные с аденокарциномой легкого:
Гиперкальциемия злокачественного образования чаще встречается при плоскоклеточном раке легкого, но может возникать и при аденокарциноме. Пептид, связанный с паратироидным гормоном (PTHrP), продуцируется опухолевыми клетками и действует аналогично паратироидному гормону (PTH). Производство этого гормонально активного пептида раковыми клетками вызывает усиление резорбции кости за счет активации остеокластов, одной из клеток, ответственных за ремоделирование кости. Когда кость разрушается, кальций попадает в кровоток, что приводит к гиперкальциемии. Признаки и симптомы повышенного содержания кальция в крови включают: жажду, усталость, запор, полиурию (учащенное мочеиспускание) и тошноту
Важно исключить метастазы в кости у пациентов с НМРЛ, поскольку они также имеют гиперкальциемию. Гипертрофическая легочная остеоартропатия (HPO) при аденокарциноме встречается довольно редко
Менее чем у 1% пациентов с аденокарциномой легкого будет обнаружено это открытие, но когда это действительно происходит, это плохой прогностический фактор. Точный механизм HPO неизвестен, но считается, что он имеет гормональную или нейрогенную этиологию. Триада HPO включает дистальную булаву, артрит и двустороннее симметричное периостальное образование.
Классификация
Серозная
Серозная аденокарцинома является одним из наиболее агрессивных видов рака яичников. Опухоль представлена кистой больших (иногда даже гигантских) размеров, имеющей множество камер. Злокачественные клетки вырабатывают серозную жидкость, схожую по составу с жидкостью, располагающейся внутри маточной трубы. Как правило опухоль поражает оба яичника, быстро растет, инфильтрируя всю ткань органа и прорастает его капсулу. Склонна метастазировать по брюшине и большому сальнику, что приводит к формированию асцита и нарушению работы пищеварительной системы. Выделяют несколько подвидов серозной аденокарциномы:
- Низкодифференцированная аденокарцинома яичников. Обычно в онкологии считается, что низкая степень дифференцировки означает сильное изменение злокачественных клеток. Они утрачивают внешнюю и функциональную схожесть с нормальными клетками, их основной деятельностью является рост и размножение. Такие опухоли очень агрессивны. Особенностью низкодифференцированной аденокарциномы яичников является то, что клетки не имеют выраженных характеристик, которые должны быть у данного вида рака.
- Папиллярная аденокарцинома. Папиллярные аденокарциномы имеют выраженную капсулу, которая изнутри выстлана разросшимися в виде сосочков эпителиальными выростами. Эти образования располагаются на соединительнотканной основе, которая обильно кровоснабжается за счет развитой сети кровеносных сосудов. В ряде случаев на выростах имеются кальцификаты. Внутри опухоли имеется серозное содержимое.
Муцинозная аденокарцинома
Для муцинозной аденокарциномы характерно продуцирование слизи, поэтому она и получила такое название. Опухоль образует кисты с большим количеством камер, заполненных этой слизью. Постепенно злокачественные клетки инфильтрируют строму яичников, меняя его архитектонику, прорастают за пределы капсулы органа и выходят в брюшную полость. Что касается внешнего вида клеток, то они отличаются выраженным полиморфизмом.
Светлоклеточная аденокарцинома
Светлоклеточная аденокарцинома образована несколькими типами клеток, большая часть из которых прозрачна за счет высокого содержания гликогена. Помимо этого, встречаются гвоздиковые клетки (похожие на сапожные гвозди).
Светлоклеточный рак яичников может быть первичной опухолью, а может являться вторичным очагом метастазирования светлоклеточного рака другой локализации. Данная опухоль встречается крайне редко, менее чем в 3% случаев всех злокачественных новообразований яичников. В основном от нее страдают женщины старше 50 лет. Этот вид аденокарциномы крайне агрессивен, быстро растет и, как правило, диагностируется на 3-4 стадии.
Эндометриоидная аденокарцинома
Эндометриоидная аденокарцинома представляет опухоль плотной консистенции, в основе которой лежат железистые клетки с очагами плоского эпителия. При высокодифференцированной опухоли она морфологически напоминает эндометрий.
Запись на консультацию круглосуточно
+7 (495) 151-14-53+7 (861) 238-70-54+7 (812) 604-77-928 800 100 14 98
Стоимость
Стадии
Важнейшим показателем, влияющим на выбор тактики лечения и прогноз, является стадия аденокарциномы. Онкологи всего мира используют общепринятую классификацию TNM, в которой буква T обозначает размеры первичной опухоли и ее прорастание в окружающие ткани, N — поражение регионарных лимфоузлов, M — отдаленные метастазы.
Рядом с каждой буквой указывают соответствующее обозначение. Tis — рак «на месте» (in situ). Он находится в пределах слоя тканей, в котором возник, и не прорастает глубже. Это самая начальная стадия. T0 — первичная злокачественная опухоль отсутствует. T1-4 обозначает увеличение размеров опухоли и ее прорастание в более глубокие слои стенки органа, распространение в соседние анатомические структуры.
Аббревиатура N0 обозначает, что во время обследования не обнаружено очагов в регионарных лимфатических узлах. N1-3 — поражение определенного количества лимфоузлов.
Если отдаленные метастазы аденокарциномы отсутствуют, указывают M0, если они обнаружены — M1.
Зачастую используют упрощенную систему стадирования и разные показатели T, N и M объединяют в пять стадий. В общих чертах они выглядят так (для разных типов рака классификация может отличаться!):
- Стадия 0 — рак «на месте» без распространения в регионарные лимфоузлы и отдаленных метастазов.
- Стадия 1 — инвазивная опухоль, которая может прорастать в стенку органа на разную глубину.
- Стадия 2 — опухоль, которая прорастает в соседние органы.
- Стадия 3 — поражение регионарных лимфоузлов.
- Стадия 4 — аденокарцинома с отдаленными метастазами.

Диагностика
Аденокарциному диагностируют с помощью лабораторных и инструментальных методов.
К лабораторным относятся: клиническое и биохимическое исследования крови и мочи на онкомаркеры.
Биопсия является обязательным методом для подтверждения диагноза при подозрении на наличие онкологического заболевания.
Эндоскопические методы диагностики, при которых можно визуализировать новообразования различных локализаций. В ходе некоторых исследований (гистероскопия, колоноскопия, гастроскопия) возможен не только осмотр, но и забор материалов для лабораторного исследования.
Ультразвуковые методы одни из самых используемых в диагностике благодаря простоте и безвредности. УЗИ используется для первичной диагностики в случае подозрения на аденокарциному.
Рентгенологические методы используют для уточнения диагноза и более точного месторасположение опухоли. При диагностике аденокарциномы делают обзорную рентгенографию брюшной полости, грудной клетки. К рентгенографическим методам относят и компьютерную томографию.
Компьютерная томография
Компьютерная томография (КТ) — это более точных метод диагностики, при котором получают снимки сечения тела. Часто КТ проводят с контрастным веществом для получения более четких изображений. Компьютерную томографию проводят для уточнения диагноза после более простых исследований — рентгенографии, УЗИ. В Случае диагностики аденокарциномы КТ проводят для органов грудной клетки, брюшной полости, органов малого таза.
Магнитно-резонансная томография (МРТ) — один из методов диагностики рака, который считается одним из самых информативных не только для обнаружения опухолей, но и для метастазов в любой точке тела человека. Диагностика аденокарценомы с помощью МРТ наиболее эффективна для молочной железы, головного мозга, органов брюшной полости и органов малого таза.
Причины
Причины возникновения аденокарциномы делят на неспецифические (общие) и специфические (индивидуальные).
К неспецифическим относят причины, характерные для возникновения всех опухолей:
- неблагоприятная экология;
- несбалансированное питание (много жирной, жареной пищи, мяса и продуктов мясопереработки, копченостей, консервов);
- курение и злоупотребление алкоголем;
- генетическая предрасположенность;
- воздействие различных доз радиации;
- частые инфекционные заболевания;
- вредные условия труда.
Специфические причины возникновения аденокарциномы, зависят от её локализации:
- аденокарцинома молочной железы — генетическая предрасположенность, гормональный сбой, сильные травмы;
- аденокарцинома печени — инфекции, вирусные гепатиты, цирроз;
- аденокарцинома желудка — гастриты, язвенная болезнь;
- аденокарцинома предстательной железы — возрастные гормональные изменения, длительная интоксикация кадмием;
- аденокарцинома кишечника — частые запоры, свищи, травмирующие факторы;
- аденокарцинома почки — частые воспалительные процессы, пиелонефриты.
Профилактика аденокарциномы
С развитием медицинской науки меняется подход к раку как смертельному, неизлечимому заболеванию. Все чаще к нему относятся как к хроническому заболеванию, которые требуют планомерного лечения и наблюдения. Это в полной мере касается и аденокарциномы, как одного из самых распространенных видов злокачественных новообразований.
Лучшей профилактикой аденокарциномы являются своевременные профилактические осмотры. Раннее выявление рака — это залог успешного лечения. Общие симптомы аденокарциномы могут быть похожи на ряд других заболеваний, поэтому следует внимательно относиться к своему здоровью и вовремя, проходить комплексную диагностику. В случае выявления злокачественной опухоли незамедлительно начинать лечение.
Виды базальноклеточного рака кожи
- Узелково-язвенная форма рака кожи. Начало заболевания характеризуется возникновением на коже плотных участков, имеющих четкие границы (узелки). Новообразования могут иметь серый, розоватый или желтоватый цвет. Постепенно кожа над ними становится тонкой и приобретает перламутровый оттенок. Узелки сливаются друг с другом и образуют бляшку с углублением внутри. Со временем в центре этой бляшки формируется язва, покрытая корочкой. Она распространяется в стороны и вглубь бляшки, в результате последняя становится похожа на кратер. Дно язвы неровное, покрыто струпьями и корками, края очень плотные, почти как хрящевая ткань. Процесс длится несколько месяцев. Если базалиому не удалить, она будет прорастать на подлежащие ткани, поражая подкожную клетчатку, мышцы и даже кости.
- Крупноузелковая базалиома развивается из одиночного узла. Он постепенно увеличивается в размерах и становится округлым. Его диаметр может превышать 3 см. Поверхность узла обычно гладкая, но может покрываться чешуйками. Цвет опухоли может не отличаться от здоровой кожи, а может приобретать розоватый оттенок. В центре узла образуется язвочка, из которой сочится сукровица.
- Прободающая форма рака кожи характеризуется изначально инфильтративным ростом. Опухоль растет внутрь тканей, не имеет четких границ, со временем на ее поверхности появляется язва.
- Бородавчатая форма рака имеет вид папиллом с плотно прилегающими к ним ороговениями.
- Поверхностная форма базальноклеточного рака начинается с образования бледно-розового пятна. Сначала оно не превышает 5 мм, затем начинает шелушиться и приобретать четкие контуры. Через некоторое время его края утолщаются и на них формируются узелки, которые потом сливаются в валик. Центр образования западает, становится темно-розовым или коричневым. Опухоль постепенно увеличивается в размерах, иногда может прорастать в подлежащие ткани.
- Склеродермоподобная форма базальноклеточного рака кожи начинается с образования слабозаметной бляшки желтовато-белесоватого цвета. Периодически по ее краям образуются эрозии, покрытые тонкой коркой. Эти корки легко отделяются, и под ними обнаруживается красноватое воспаление. Постепенно в опухоли образуются кисты, в которых могут обнаруживаться кристаллы солей кальция.
- Фиброзная форма базалиомы кожи начинается с образования плотного узелка, который постепенно растет, уплощается и превращается в бляшку. Сквозь слой эпидермиса на ней просвечивают кровеносные сосуды.
- Цилиндрома, или тюрбанная опухоль кожи, чаще всего локализуется на волосистой части головы. Она представляет собой полушаровидные узлы фиолетово-красного цвета, в них могут просвечиваться сосудистые звездочки. Размер одного узла в поперечнике может достигать 10 см. Обычно таких узлов бывает несколько.
Морфологическая характеристика аденокарциномы
Причины возникновения
Клинические проявления аденокарциномы прямой кишки
Каких-либо специфичных признаков аденокарцином прямой кишки нет.
Симптомы общие:
- Выделение слизи с примесью крови алого цвета при дефекации.
- Дискомфорт, боль в заднем проходе, усиливающаяся при дефекации.
- Чувство неполного опорожнения после дефекации.
- Чувство слабости, повышенная утомляемость.
Наиболее характерным для описываемой опухоли является медленный рост, сравнительно ограниченный участок и глубина поражения. Степень выраженности симптомов может быть незначительной, поэтому первоочередное значение приобретает профилактическое пальцевое обследование прямой кишки. Метастазы выявляются в более поздние сроки. Глубина прорастания опухоли в стенку кишки и подлежащие ткани редко бывает глубже 0,6 см. В любом случае со 100% уверенностью определить степень дифференцировки злокачественных клеток сможет только их гистологическое исследование.
Классификация аденокарциномы
На практике аденокарциному легких принято разделять на:
- Высокодифференцированную
- Умеренно-дифференцированную
- Малодифференцированную
- Бронхоальвеолярную
Согласно детальной классификации рака легких аденокарцинома бывает:
- Ацинарная
- Папиллярная
- Бронхиолоальвеолярная
- Немуцинозная
- Смешанная муцинозная и немуцинозная или неопределенный клеточный тип
- Солидная аденокарцинома с муцином
- Аденокарцинома со смешанными подтипами
- Высокодифференцированная фетальная аденокарцинома
- Муцинозная (коллоидная) аденокарцинома
- Муцинозная цистоаденокарцинома
- Перстневидно-клеточная аденокарцинома
- Светлоклеточная аденокарцинома
Чаще встречаются аденокарциномы смешанного типа, в таком случае гистолог указывает, клетки какого типа присутствуют в большем количестве в опухоли. Подробная классификация рака легких помогает онкологам подобрать оптимальное соотношение в объеме операции, химиотерапии и облучения.
Важно разделять опухоли легкого не только по гистологическому отличию клеток, но и по анатомическому расположению. Так выделяют:
- Прикорневой центральный рак
- Периферический рак
- Массивный (смешанный)
Злокачественная опухоль может прорастать в просвет бронха (экзофитно), а может распространяться вглубь ткани (расти эндофитно), что хуже в плане благоприятного прогноза, ведь опухоль диагностируется значительно позже.
Причины и факторы риска аденокарциномы яичников
Причины развития аденокарциномы яичника четко не определены. В настоящее время разговор ведется на уровне гипотез и определения факторов риска. Существуют как минимум три гипотезы, объясняющие развитие тех или иных форм аденокарциномы яичников:
Гиперэстрогения — высокое содержание эстрогенов (женских половых гормонов) в первой фазе менструального цикла. Данное состояние в целом повышает вероятность злокачественной трансформации тканей, чувствительных к данному гормону, в том числе и ткани яичников. Увеличение риска развития аденокарциномы возникает при ожирении (жировая ткань обладает собственной эстрогенной активностью), длительном приеме гормональной терапии при лечении патологии климакса, а также при лечении бесплодия (стимуляция суперовуляции в протоколе ЭКО).
Длительный репродуктивный период с непрерывной овуляцией. Гормональные процессы во время овуляции способствуют изменениям клеток стромы яичников, что создает условия для повреждения ДНК и экспрессии онкогенов.
Факторы риска:
- Раннее начало менструации — раньше 11-12 лет.
- Поздняя менопауза.
- Отсутствие родов в анамнезе.
- Отказ от кормления грудью.
- Ранние первые роды (младше 20 лет).
- Поздние первые роды (старше 35 лет).
Существуют исследования, подтверждающие, что непрерывный прием оральных контрацептивов в течение 5 лет снижает риск развития аденокарциномы яичников в 2 раза, за счет подавления овуляции. Вместе с тем, не рекомендуется применять данный метод контрацепции только с этой целью.
Генетическая предрасположенность
Раньше генетической предрасположенности отводилась ключевая роль в развитии аденокарциномы яичников, но на сегодня доказано, что на ее долю приходится около 10% всех случаев злокачественных новообразований данного органа.
До 90% наследственных аденокарцином яичников развивается из-за мутаций генов BRCA1 и/или BRCA2. Например, при наличии мутации в гене BRCA1, каждая вторая женщина рискует заболеть аденокарциномой яичника в возрасте старше 50 лет. В некоторых странах таким пациенткам предлагают превентивные операции по удалению яичников по достижению данного возраста.
Большинство врачей на постсоветском пространстве придерживаются другой тактики, рекомендуя более частое и тщательное обследование у гинеколога. Узнать о наличии таких мутаций можно с помощью специальных молекулярно-генетических анализов.
В целом, наличие в семье родственниц первой линии, заболевших аденокарциномой яичников, в той или иной мере увеличивает риски развития данной патологии:
- Если заболела одна родственница (бабушка, мать или сестра) риск увеличивается в 2-3 раза по сравнению с общей популяцией.
- Если рак яичников диагностирован у 2 родственниц — риск составляет 15%.
Помимо вышеперечисленного, вероятность развития аденокарциномы яичника повышается при следующих факторах риска:
- Возраст старше 50-60 лет.
- Наличие в анамнезе рака молочной железы.
- Эндометриоз.
- Воспаление яичников.
- Доброкачественные опухоли яичников.
- Диабет.
- Малоподвижный образ жизни.
- Длительное воздействие канцерогенов.
- Патология щитовидной железы.
- Миома матки.
- Гиперплазия эндометрия.
Запись на консультацию круглосуточно
+7 (495) 151-14-53+7 (861) 238-70-54+7 (812) 604-77-928 800 100 14 98
Этиология и патогенез.
Этим суждениям близка химическая теория, которая сводит причину возникновения опухоли к мутагенному воздействию ряда экзо- и эндогенных химических веществ (канцерогенов) на клетку кишечного эпителия, среди которых наиболее активными считаются полициклические ароматические углеводороды, ароматические амины и амиды, нитросоединения, офлатоксины, а также метаболиты триптофана и тирозина. Канцерогенные вещества (бензпирен) могут образовываться и при нерациональной термической обработке пищевых продуктов, копчении мяса, рыбы. В результате их воздействия на геном клетки происходят точечные мутации, транслокации, что приводит к превращению клеточных протоонкогенов в активные онкогены. Последние, запуская синтез онкопротеинов, трансформируют клетку в опухолевую.
У больных с хроническими воспалительными заболеваниями толстой кишки, особенно с язвенным колитом, частота рака толстой кишки значительно выше, чем в общей популяции. На степень риска развития рака влияют длительность и клиническое течение заболевания. По данным литературы, риск возникновения рака толстой кишки при длительности заболевания до 5 лет составил от 0 до 5 %, до 15 лет — 1,4—12 %, до 20 лет — 5,2-30 %, особенно высок риск у страдающих язвенным колитом в течение 30 лет и более — 8,7—50 %. При болезни Крона толстой кишки также возрастает риск развития злокачественной опухоли, однако частота заболевания ниже, чем при язвенном колите, и колеблется в пределах от 0,4—2,4 до 4—26,6 %.
Колоректальные полипы достоверно увеличивают риск возникновения злокачественной опухоли. Индекс малигнизации одиночных полипов составляет 2—4 %, множественных (более 2) — 20 %, ворсинчатых образований — до 40 %. Полипы толстой кишки относительно редко встречаются в молодом возрасте, но у лиц старшего возраста наблюдаются достаточно часто. Наиболее точно о частоте полипов толстой кишки можно судить по результатам патолого-анатомических вскрытий. По данным литературы, частота выявления полипов при аутопсиях для экономически развитых стран составляет в среднем около 30 %. По данным ГНЦК, частота обнаружения полипов толстой кишки составила в среднем 30—32 % при вскрытиях больных, умерших от причин, не связанных с заболеваниями толстой кишки.
Определенную роль в патогенезе рака толстой кишки играет наследственность. Лица первой степени родства с больными колоректальным раком имеют высокую степень риска развития злокачественной опухоли. К факторам риска следует относить как злокачественные опухоли толстой кишки, так и наличие злокачественных опухолей других органов. Такие наследственные болезни, как семейный диффузный полипоз, синдром Гарднера, синдром Тюрко, сопровождаются высоким риском развития рака толстой кишки. Если не удалять у таких больных полипы толстой кишки или саму кишку, то почти у всех из них развивается рак, иногда появляется сразу несколько злокачественных опухолей.
Семейный раковый синдром, передающийся по аутосомальному доминантному типу, проявляется множественными аденокарциномами ободочной кишки. Почти у трети таких больных в возрасте старше 50 лет развивается колоректальный рак.
Рак толстой кишки развивается в соответствии с основными законами роста и распространения злокачественных опухолей, т. е. относительная автономность и нерегулируемость роста опухоли, утрата органо- и гистотипичного строения, уменьшение дифференцировки ткани. В то же время имеются и свои особенности. Так, рост и распространение рака толстой кишки происходят относительно медленнее, чем, например, рака желудка. Более длительный период опухоль находится в пределах органа, не распространяясь в глубине стенки кишки более чем на 2—3 см от видимой границы. Медленный рост опухоли нередко сопровождается местным воспалительным процессом, переходящим на соседние органы и ткани. В пределах воспалительного инфильтрата в соседние органы постоянно прорастают раковые комплексы, что способствует появлению так называемых местнораспространенных опухолей без отдаленного метастазирования.
В свою очередь отдаленное метастазирование так же имеет свои особенности. Наиболее часто поражаются лимфатические узлы и (гематогенно) печень, хотя наблюдаются поражения и других органов, в частности легкого.
Особенностью рака толстой кишки является довольно часто встречающийся его мультицентрический рост и возникновение одновременно (синхронно) или последовательно (метахронно) нескольких опухолей как в толстой кишке, так и в других органах.
Диагностика
Диагностика аденокарциномы простаты начинается со сбора жалоб, расспроса пациента о тех или иных беспокоящих его симптомах неблагополучия, касающегося процессов мочеиспускания и половой функции. На ранних стадиях этих симптомов может и не быть. После опроса больного врач проводит осмотр, включающий в себя пальцевое исследование прямой кишки. Именно через прямую кишку можно почувствовать наощупь с помощью пальца предстательную железу и оценить ее размеры, плотность и однородность. Исследование является безболезненным.
Более точными методами диагностики являются ультразвуковое исследование простаты трансректальным датчиком, компьютерная и магниторезонансная томография, сцинтиграфия. Также применяются лабораторные методы исследования, начиная от анализов крови и мочи, заканчивая специфическими, такими как онкомаркер ПСА. Биопсия простаты позволяет получить заключение о том, какие клетки содержит обнаруженное образование, являются ли они злокачественными, и к какому типу опухоли они принадлежат.