Можно ли заболеть воспалением легких повторно
Содержание:
Причины возвращения
Чаще всего «возвращается» бактериальная форма пневмонии, для других форм это менее характерно. И здесь чаще всего ошибка кроется в антибактериальной терапии:
- Причиной может стать неоконченный курс приема антибиотиков. В этом случае, не все бактерии погибают, и на фоне ослабленного иммунитета, активизируют свой рост при любом удобном случае. Это может быть стресс, небольшое переохлаждение, чрезмерная физическая активность.
- Во время антибактериальной терапии может развиться резистентность к антибиотику, и бактерии так же не будут уничтожены. Как результат – возобновление симптомов и самой болезни с новой силой.
- Повторную пневмонию могут спровоцировать и некоторые сопутствующие заболевания. Например, врожденные пороки сердца с обогащенным малым кругом кровообращения, при которых возникает переполнение легочных сосудов кровью, и как следствие возникает застой жидкости в легких. Различные изменения в бронхах, в результате которых, в них может скапливаться мокрота, являющаяся прекрасной средой для развития патогенной микрофлоры. Повторные пневмонии провоцирует и муковисцидоз, в результате которого выделяется слишком густой секрет.
- Любая форма пневмонии может развиться на фоне ослабленного иммунитета, при неверно проведенном этапе восстановления после болезни.
Отличие от рецидива
В детстве нередки случаи, когда ребенок снова заболевает после, казалось бы, завершенного лечения. Если это произойдет, врачи могут полностью говорить о рецидивирующей пневмонии.
О рецидивирующей пневмонии можно говорить, когда болезнь рецидивирует после завершения полного курса и ребенок считается клинически здоровым.
Термин «рецидив» нельзя использовать для обозначения пневмонии, поскольку не существует медицинского термина для обозначения хронической пневмонии. Поэтому используются такие слова, как «часто» и «повторяющийся».
Рецидивирующая пневмония опасна еще и тем, что постоянно ослабляет организм ребенка, делая его неспособным бороться с другими инфекциями и заболеваниями.
Диагностика
Диагностировать пневмонию должен врач, основываясь на симптомах, и данных медицинского осмотра. Жесткое дыхание, хрипы при прослушивании грудной клетки через стетоскоп являются наиболее часто встречающимися отличительными признаками.
Характер и тип заболевания, а также способ лечения, помогают определить дополнительные анализы и мероприятия:
- Пульсоксиметр — прибор, надеваемый на палец, позволяет быстро, в режиме реального времени определить насыщенность крови кислородом — сатурацию. Низкие значения — повод для более детального исследования.
- Ренген грудной клетки — исследует легкие на наличие пораженных областей.
- КТ — компьютерная томография — более точное рентгеновское исследование легких.
- Анализ крови — с анализом структуры позволяет определить природу инфекции: вирусную, грибковую или бактериальную.
- Анализ мокроты — помогает определить какой организм вызывает пневмонию.
- Бронхоскопия — осмотр легких под наркозом проводится специальной трубкой, бронхоскопом, опускаемой в легкие для детального исследования.
Ведение пациентов с ВП в условиях стационара
Терапию при пневмонии у госпитализированных пациентов целесообразно начинать с парентеральных антибиотиков. Через 3–4 дня при условии нормализации температуры, уменьшении интоксикации и прочей симптоматики возможен переход на пероральные формы антибиотиков до завершения курса лечения (step-down therapy). Антибактериальные препараты могут применяться как в составе комбинированной терапии, так и в качестве монотерапии. Подробнее режимы терапии ВП представлены в таблице № 2.
Таблица 2.
Режимы терапии ВП в зависимости от течения
| Группа | Наиболее частые возбудители | Рекомендуемые режимы терапии | |
| Препараты выбора | Альтернативные препараты | ||
| ВП нетяжелого течения |
S. pneumoniae H. influenzae C. pneumoniae S. aureus Enterobacteriaceae |
Бензилпенициллин в/в, в/м ± макролид (кларитромицин, азитромицин) внутрь, или Ампициллин в/в, в/м ± макролид внутрь, или Амоксициллин + клавулановая кислота в/в ± макролид внутрь, или Цефуроксим в/в, в/м ± макролид внутрь, или Цефотаксим в/в, в/м ± макролид внутрь, или Цефтриаксон в/в, в/м± макролид внутрь |
Респираторные фторхинолоны (левофлоксацин, моксифлоксацин) в/в Азитромицин в/в |
| ВП тяжелого течения |
S. pneumoniae Legionella spp. S. aureus Enterobacteriaceae |
Амоксициллин + клавулановая кислота в/в + макролид в/в, или Цефотаксим в/в + макролид в/в, или Цефтриаксон в/в + макролид в/в |
Респираторные фторхинолоны (левофлоксацин, моксифлоксацин) в/в + цефалоспорины III поколения в/в |
Примечание:
- При подозрении на наличие «атипичной» пневмонии показано использование макролидов.
- При наличии риска инфицирования P. aeruginosa (бронхоэктазы, прием ГКС, терапия антибиотиками широкого спектра действия более 7 дней в течение последнего месяца, истощение) препаратами выбора являются цефтазидим, цефепим, цефоперазон + сульбактам, меропенем, имипенем, пиперациллин/тазобактам, ципрофлоксацин, в монотерапии или в комбинации с аминогликозидами II–III поколения.
- При подозрении на аспирацию показаны следующие варианты терапии: цефоперазон + сульбактам, тикарциллин + клавулановая кислота, карбапенемы, пиперациллин/тазобактам.
Первоначальная оценка эффективности антибактериальной терапии должна проводиться через 24–48 часов после начала лечения. При сохранении признаков пневмонии у взрослых или детей следует пересмотреть тактику терапии.
При нетяжелой ВП курс антибактериальной терапии составляет около 7–10 дней. При тяжелой ВП неуточненной этиологии рекомендуется 10‑дневный курс антибактериальной терапии. При наличии данных о микоплазменной или хламидийной этиологии терапия должна длиться 14 дней; в случае ВП, вызванной стафилококками, грамотрицательными энтеробактериями, легионеллой, длительность терапии составляет 14–21 день.
Кроме антибиотиков в терапии ВП используют:
- Противовирусную терапию: ингибиторы нейраминидазы (озельтамивир, занамивир), активные в отношении вируса гриппа А и В. Длительность применения 5–10 дней.
- Муколитики и отхаркивающие препараты — таблетированные или ингаляционные формы.
- Глюкокортикостероиды: применяются при развившемся септическом шоке (гидрокортизон 200–300 мг/сут не более 7 дней).
- Оксигенотерапию при РаО2 < 55 мм рт. ст. или SpO2 < 88 % (при дыхании воздухом). Оптимальным является поддержание SpO2 в пределах 88–95 % или PaO2 — в пределах 55–80 мм рт. ст.
- Инфузионную терапию — для коррекции гиповолемии.
- Низкомолекулярные гепарины для профилактики тромбоэмболизма у тяжелых пациентов.
- Физиотерапию и ЛФК для уменьшения воспаления и улучшения отхождения мокроты.
Прогноз
У большинства больных через 3–5 дней эффективной антибактериальной терапии нормализуется температура тела и регрессирует клиническая симптоматика. Рентгенологическое выздоровление при этом отстает от клинического. В случае когда на фоне улучшения клинической картины к исходу 4‑й недели от начала заболевания не удается достичь полного рентгенологического разрешения очагово-инфильтративных изменений в легких, следует говорить о зятяжной или неразрешающейся (медленно разрешающейся) ВП.
Нелеченая ВП может осложниться следующими состояниями:
- Абсцесс легкого, гангрена легкого
- Плеврит
- Эмпиема плевры
- Острая дыхательная недостаточность
- Эндокардит, перикардит
- Менингит
- Отек легких
- Сепсис
При неадекватной терапии или в ее отсутствие, при наличии тяжелых осложнений, при выраженных иммунодефицитах возможен летальный исход.
Источники
- Lim W. S. et al. Committee of the BTS Standards of Care Committee. BTS guidelines for the management of community acquired pneumonia in adults: update 2009. Thorax, 2009. — V. 64. — Suppl 3.
- Mandell L. A. et al. Infectious Diseases Society of America; American Thoracic Society. Infectious Diseases Society of America/American Thoracic Society consensus guidelines on the management of community-acquired pneumonia in adults. Clin Infect Dis, 2007. — N. 44. — Suppl 2. — S. 27–72.
- NICE. National Institute for Health and Care Excellence. Pneumonia in adults: diagnosis and management. 2014. http://www.nice.org.uk/guidance/cg191
- Watkins R. R., Lemonovich T. L. Diagnosis and management of community-acquired pneumonia in adults. Am Fam Physician, 2011. — V. 83. — N. 11. — P. 1299–1306.
- Ноников В. Е. Диагностика и лечение внебольничных пневмоний. Лечащий врач, 2001. — № 08/01.
- Пульмонология: национальное руководство/под ред. А. Г. Чучалина. — М.: ГЭОТАР-Медиа, 2009.
- Чучалин А. Г. и др. Пульмонология. Внебольничная пневмония у взрослых: практические рекомендации по диагностике, лечению и профилактике. Российское респираторное общество Межрегиональная ассоциация по клинической микробиологии и антимикробной химиотерапии (МАКМАХ). Инфекционные болезни, 2013 — № 2.
Что означает КТ1, КТ2, КТ3, КТ4 при вирусной пневмонии COVID-19?
Чтобы врачи могли объективно оценивать объем поражения легких, взвешивать риски и реагировать на вызовы, был принят единый стандарт классификации вирусных пневмоний по степени тяжести, где:
КТ-0 — отсутствие признаков вирусной пневмонии;
КТ-1 — легкая форма пневмонии с участками «матового стекла», выраженность патологических изменений менее 25%;
КТ-2 — умеренная пневмония, поражено 25-50% легких;
КТ-3 — среднетяжелая пневмония, поражено 50-75% легких;
КТ-4 — тяжелая форма пневмонии, поражено >75% легких.
Процент деструкции легочной ткани определяется по томограммам. Врач-рентгенолог оценивает по пятибалльной шкале каждую из пяти долей легких.* Если признаки пневмонии не выявлены, то значение соответствует 0; 1 балл свидетельствует о поражении легких 5%, и так далее.
* Согласно «Временным методическим рекомендациям» Министерства Здравоохранения РФ от октября 2020 г., принятая и описанная выше балльная система оценки легочных сегментов и долей упразднена. Объективность оценки поддерживается программным обеспечением и медицинской экспертизой.
Иными словами, сокращение КТ1, КТ2, КТ3 или КТ4, которое врач-рентгенолог пишет в заключении, указывает на объемы нефункциональной легочной ткани в совокупности с другими признаками, характерными для той или иной стадии. Это эмпирическая визуальная шкала, принятая рентгенологами.
Данную шкалу визуальной оценки легких по результатам компьютерной томографии (или МСКТ) разработали только во время пандемии новой коронавирусной инфекции. Ее ввели специалисты из Центра диагностики и телемедицины США, изучив КТ-исследования 13 003 человек, которые составили основную выборку.
Примечательно, что скорость перехода пневмонии к следующей, более осложненной степени зависит не только от возраста пациента (чем старше, тем быстрее), но и от текущей стадии заболевания. А именно, если вирусная пневмония SARS-CoV-2 у пациента была выявлена еще на первой стадии (КТ1), то предотвратить переход к следующей (КТ2) будет легче как минимум потому, что сравнительно малому числу вирионов требуется больше времени, чтобы распространиться по легким и спровоцировать более обширный воспалительный процесс. В то время как переход от КТ3 к КТ4 происходит очень быстро, и тогда жизнь пациента находится под угрозой. Анализируя уже упомянутую группу пациентов, ученые из США пришли к выводу, что при переходе в следующую группу, риск летального исхода при коронавирусе увеличивался примерно на 38%.
Процент вовлечения паренхимы (собственно поражения) легких в заключениях обычно указан приблизительно, поэтому диапазон значений может быть довольно широким, однако это не главный показатель. При определении степени тяжести воспаления легких учитываются и другие признаки воспаления легких:
1) Наличие «матовых стекол» на сканах КТ, их локализация, консолидация. «Матовые стекла» — это светлые участки легких на томограммах, которые свидетельствуют об очагах инфильтрации. Плотная ткань не пропускает рентгеновские лучи. «Матовые стекла» — основной признак поражения легких на КТ. Их распространенность и консолидация соответствует тяжелым стадиям пневмонии КТ3 и КТ4.
2) Утолщение междолькового пространства легких или «симптом булыжной мостовой» — ткань легких на сканах КТ имеет внешнее визуальное сходство с брусчаткой. Соответствует тяжелой стадии пневмонии КТ4.
3) Симптом «обратного гало» или «ободка́» — на томограммах выглядит как светлые кольца. Это участки уплотнения вокруг очага инфекции. Считается признаком организующейся пневмонии.
4) Ретикулярные изменения — тонкие линии патологически измененного легочного интерстиция, формирующие сеть.
Если в заключении указана «полисегментарная пневмония», это значит, что признаки воспалительного процесса обнаружены в обоих легких, в нескольких сегментах.
Плевроцентез или торакоцентез
В ходе этих процедур происходит механическое удаление жидкости. Обезболивание производится местной анестезией.
Обычно врач старается перед центезом стабилизировать состояние сердечно-сосудистой и дыхательной систем с помощью симптоматической терапии.
Пациент находится в положении сидя, слегка наклонившись вперед, руки кладет на специальный стол или заводит за голову.
Жидкость откачивается (аспирация жидкости из плевры), вставляются катетеры, через которые еще некоторое время выделяется экссудат. Откачивание жидкости из легких не занимает много времени – около 15 минут.
После этого катетеры изымаются и место прокола опять обрабатывают спиртом. Накладывается стерильная повязка.
Иногда, при необходимости, катетеры оставляют на некоторое время. Проводят контрольную рентгенографию.
Процедура откачивания жидкости должна выполняться исключительно в стерильных условиях. Поэтому откачивание жидкости из легких на дому не проводят.
В зависимости от цели аспирация может быть терапевтической или диагностической.
Процедуру выполняют опытные высококвалифицированные врачи, которые специализируются на лечении различных заболеваний, в том числе и у онкологических больных. После торакоцентеза легкие могут снова расправиться, состояние больного улучшается, возвращается возможность проведения активной терапии по назначению врача.
Наши врачи имеют большой опыт проведения торакоцентеза.
После проведения процедуры у больных восстанавливается дыхательная функция, повышается качество и продолжительность жизни.
Требуется предварительная запись!
Наши врачи высшей квалификационной категории со стажем работы более 20 лет!
и.о. главного врача
Дипломированный врач, и.о. главного врача, председатель лечебной комиссии, реабилитолог
Мокринский Юрий Александрович
Врач специалист
Дипломированный врач, специалист по лечению заболеваний органов дыхания и сердечно-сосудистой системы.
Валл Татьяна Евгеньевна
Врач специалист
Врач-специалист, реабилитолог, функциональный диагност, терапевт, кардиолог, пульмонолог, член научного совета.
Телефон: 8 (495) 648-62-44
Общие сведения
Вирусная пневмония является осложнением ОРВИ — острых респираторных вирусных инфекций, к которым относятся в том числе простуда, COVID-19 и грипп. При этом заболевании вирус поражает легкие, начинается их воспаление, появляется кашель, а дыхание становится затрудненным. Болезнь чаще протекает в легкой форме. Она становится опасной, если ее течение тяжелое, затяжное.
Чаще пневмония является бактериальной (вызванной бактериями). Вирусы становятся причиной воспаления легких примерно в трети наблюдений. Даже если пневмония была вызвана вирусом, возможно присоединение бактериальной инфекции в результате осложнения. Разница между вирусной и бактериальной формой заболевания — в подходах к лечению. Если причина воспаления легких — бактерии, для лечения понадобится антибактериальная терапия. При вирусной пневмонии антибиотики бесполезны. Их назначают только в случаях, если вирусная пневмония переходит в бактериальную.
А воспаление ли?
— Диагноз «воспаление лёгких» или «пневмония» ставят многим заболевшим новым коронавирусом. Что означает это воспаление?
— Воспаление лёгких или пневмония – это воспаление лёгочной ткани бактериального характера, в которое вовлекаются преимущественно альвеолы (пузырьковидные образования в лёгких, которые оплетены сетью капилляров и участвуют в акте дыхания. — Прим. «ОГ»). Пневмония бывает внебольничная и больничная, которая развивается у человека в стенах медицинского учреждения, куда он попал с каким-то другим заболеванием. Чаще всего любое воспаление лёгких возникает по причине пневмококковой инфекции. Но пневмонией обычно болеют в холодное время года, что связано с переохлаждением организма. У нас же в России и Свердловской области новый коронавирус особенно бушевал летом, и вдруг такое большое количество воспалений лёгких. Какая же это пневмония?! Лёгкие при COVID-19 поражаются вирусом SARS-CoV-2, а не бактериями. Поэтому термины «пневмония» и «воспаление лёгких» в отношении больных коронавирусом некорректны.
— То есть поражение лёгких при COVID-19 и обычная пневмония не имеют ничего общего?
— Это не идентичные понятия. То, что мы сейчас наблюдаем у больных коронавирусом, — не пневмония, а повышенная реакция лёгочной ткани на воздействие вируса. Правильно ставить диагноз «новая коронавирусная инфекция с или без поражения лёгочной ткани». А дальше к этому диагнозу могут добавиться осложнения, например дыхательная недостаточность. Само поражение лёгких — не осложнение COVID-19, а его проявление. По сути альвеолы и бронхи тоже поражаются при коронавирусе, но не настолько интенсивно, как при бактериальной пневмонии. Получается совсем другая картина. Обычную пневмонию легко определить при рентгенологическом исследовании, а при коронавирусе нужно делать именно компьютерную томографию, иначе изменения лёгочной ткани будет не видно. Очевидна и разница в лечении. Слово «пневмония» гипнотизирует врачей, и они сразу назначают антибиотики, а при вирусной инфекции антибиотики совершенно бесполезны.
— Почему у одних коронавирус поражает лёгкие, а у других — нет?
— На этот вопрос нет точного ответа. Чаще всего коронавирусная инфекция протекает бессимптомно или легко. Среднее течение по статистике встречается у одной пятой от общего числа всех заболевших, а тяжёлое ещё меньше. Но я наблюдал разных больных COVID-19 и знаю, что поражение лёгких может быть при любой степени тяжести заболевания и в любом возрасте. Есть случаи, когда вирус поражает лёгочную ткань у молодых, а у пациентов старше 65 лет — нет. Факторы риска на это, несомненно, влияют: хронические заболевания лёгких, сахарный диабет, ожирение, курение. Статистика говорит о том, что чем больший букет сопутствующих заболеваний и вредных привычек у человека, тем больше вероятность тяжёлого протекания коронавируса у него. Я не встречал пациентов с ожирением или сахарным диабетом, у которых бы COVID-19 протекал легко. При этом человек 70 лет без сопутствующих заболеваний и вредных привычек может перенести коронавирус без осложнений.
В тему
Как распознать одышку в домашних условиях?
Попросите находящегося рядом с вами человека посчитать ваши дыхательные движения за минуту. Одно дыхательное движение – вдох и выдох. Если вы совершаете 14–17 дыхательных движений – вы здоровы. Если больше 20-22, то это похоже на одышку, и требуется консультация врача.
Лабораторно-инструментальная диагностика
Лейкопения ниже 3х109/л или лейкоцитоз выше 25х109/л считается неблагоприятным прогностическим признаком септических осложнений.
В анализе крови пациента возможны следующие изменения:
- Лейкоцитоз или лейкопения
- Нейтрофильный сдвиг лейкоцитарной формулы
- Повышение СОЭ
- Повышение острофазовых реактантов (СРБ, фибриноген, прокальцитониновый тест). Прочие изменения в биохимическом анализе крови могут свидетельствовать о декомпенсации со стороны других органов и систем
Определение газов артериальной крови/пульсоксиметрия проводится пациентам с признаками дыхательной недостаточности, массивным выпотом, развитием ВП на фоне хронической обструктивной болезни легких (ХОБЛ). Снижение PaO2 ниже 60 мм рт. ст. является неблагоприятным прогностическим признаком и указывает на необходимость помещения пациента в отделение интенсивной терапии (ОИТ).
Проводят бактериоскопию мокроты пациента для выявления возбудителя, посев мокроты на питательные среды с определением чувствительности к антибиотикам. Для тяжелых пациентов рекомендован забор венозной крови для посева гемокультур (2 образца крови из 2 разных вен, объем образцов — не менее 10 мл), ПЦР-исследование, серологическая диагностика для выявления респираторных вирусов, атипичных возбудителей бактериальной пневмонии.
При рентгенологическом исследовании легких обычно выявляют очагово-инфильтративные изменения и плевральный выпот. КТ органов грудной клетки может быть целесообразной альтернативой рентгенографии в ряде ситуаций:
- При наличии очевидной клинической симптоматики пневомнии и отсутствии изменений на рентгенограмме
- В случаях, когда при обследовании больного с предполагаемой пневмонией выявлены нетипичные изменения (обтурационный ателектаз, инфаркт легкого при ТЭЛА, абсцесс легкого и пр.)
- Рецидивирующая пневмония, при которой инфильтративные изменения возникают в одной и той же доле (сегменте), или затяжная пневмония, при которой длительность существования инфильтративных изменений в легочной ткани превышает 4 недели
Фиброоптическую бронхоскопию с количественной оценкой микробной обсемененности полученного материала или другую инвазивную диагностику (транстрахеальная аспирация, трансторакальная биопсия) проводят при подозрении на туберкулез легких при отсутствии продуктивного кашля, а также при обструкции бронха бронхогенной карциномой или инородным телом
Если у пациента имеется плевральный выпот и есть условия для безопасного проведения плевральной пункции, необходимо проводить исследование плевральной жидкости: подсчет лейкоцитов с лейкоцитарной формулой; определение рН, активности лактатдегидрогеназы, содержания белка; окрашивание мазков по Граму; посев с целью выявления аэробов, анаэробов и микобактерий.
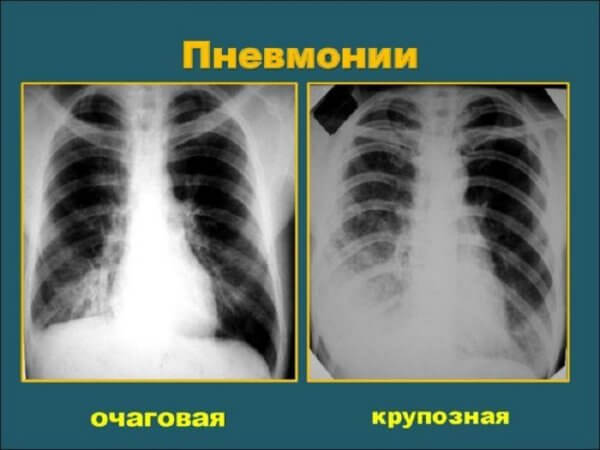
Виды пневмонии
В зависимости от триггера, степени тяжести и локализации пневмония делится на несколько типов.
По характеру распространения выделяют:
- очаговую пневмонию, при которой происходит поражение небольшого участка легких;
- сегментарную — распространяется на одну или несколько секций легких;
- долевую, поражающую только одну долю легкого;
- сливную, характеризующуюся слиянием пораженных участков легочной ткани;
- тотальную пневмонию, при которой происходит поражение всего легкого.
В зависимости от локализации воспаление легких подразделяют на одностороннее (поражено одно из легких) и двустороннее (патологические изменения наблюдаются в обоих легких).
Первичная пневмония возникает как самостоятельное заболевание, триггером которого служат обозначенные выше вирусы или бактерии.
Вторичная пневмония возникает как осложнение на фоне уже имеющегося в организме пациента заболевания (бронхит, грипп и т.д.).
Посттравматическое воспаление легких является следствием перенесенных травм грудной клетки, в результате которых происходит паталогический сбой в вентиляции легких, что приводит к осложнению в виде пневмонии.
Рентгеновское облучение, используемое для лечения онкологических заболеваний, может привести к развитию радиационной пневмонии.
В зависимости от тяжести течения пневмонию разделяют на:
- острую с периодом течения от 3 недель до 2 месяцев;
- подострую, лечение которой занимает, как правило от 3 до 6 недель.
Также в медицине выделяют больничную пневмонию, возникшую через 48–72 часа после поступления пациента в стационар; внебольничную — развившуюся вне лечебного учреждения или в первые 48 часов после поступления больного в стационар.
Типовые возбудители воспаления легких, такие как пневмококки, стрептококки и вирусы, провоцируют развитие типичной пневмонии. Нестандартные возбудители — грибы, хламидии, микоплазмы — являются триггером для развития атипичной пневмонии.
Полное выздоровление
— В начале июня этого года в Свердловской области разработали порядок медицинской реабилитации пациентов, которые перенесли коронавирус. Он по-прежнему применяется?
— Это программа реабилитации действует, но она носит рекомендательный характер. Сейчас в нашем регионе есть несколько центров по реабилитации пациентов после коронавируса. Тем, кто переболел COVID-19 в средней и тяжёлой форме и у кого были изменения лёгочной ткани, нередко требуется восстановление органов дыхания, которое включает специальный комплекс упражнений, дыхательную гимнастику. Если же у человека, переболевшего коронавирусом, возникает обострение его хронических заболеваний, то его направляют на реабилитацию к соответствующему специалисту.
— Возможно ли полное восстановление лёгких после их поражения коронавирусом?
— Конечно, но в целом восстановление зависит от объёма поражения лёгких и возраста пациента. Если у молодого человека нет хронических заболеваний и его лёгкие были поражены менее, чем на 25 процентов, то он поправится через месяц, и болезнь пройдёт для него бесследно. Мы видим отчётливую положительную динамику состояния лёгких уже через четыре недели после окончания лечения коронавируса у больного с выраженным изменением легочной ткани, который тяжело перенёс COVID-19. В целом восстановление лёгких занимает от четырёх недель до полугода.
ВАЖНО
Из-за увеличения числа обращений людей по вопросам коронавируса на «горячую линию» Управления Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека по Свердловской области, ведомство организовало работу дополнительных телефонных номеров. К специалистам можно обратиться по вопросам:
– алгоритма действий в случае получения положительного результата на COVID-19;
– изоляции контактных;
– дезинфекции очагов COVID-19;
– профилактики коронавируса;
– в случае, если с заболевшим COVID-19 или контактным не связался сотрудник Роспотребнадзора.
Список новых номеров горячей линии по COVID-19 в Свердловской области:
|
Екатеринбург
|
в выходные |
|
Екатеринбург
Берёзовский Верхняя Пышма |
|
|
Екатеринбург Чкаловский р-н Полевской Сысертский р-н |
|
|
Алапаевск и Алапаевский р-н Режевской р-н Артёмовский р-н |
|
|
Асбест Белоярский р-н |
|
|
Ирбит и Ирбитский р-н Слободо-Туринский р-н Тавдинский р-н Таборинский р-н Туринский р-н |
|
|
Каменск-Уральский и Каменский р-н Сухоложский р-н Богдановичский р-н |
|
|
Качканар и Кушва Красноуральск Нижняя Тура |
|
|
Красноуфимск и Красноуфимский р-н Артинский р-н Ачитский р-н |
|
|
Нижний Тагил и Пригородный р-н Верхнесалдинский р-н Нижняя Салда Кировград Невьянский р-н |
|
|
Первоуральск Ревда Шалинский р-н Нижнесергинский р-н |
|
|
Североуральск Ивдель Краснотурьинск Карпинск |
|
|
Серов и Серовский р-н Гаринский р-н Верхотурский р-н Новолялинский р-н |
|
|
Талицкий р-н Байкаловский р-н Тугулымский р-н Камышлов и Камышловский р-н Пышминский р-н |
Подготовлено в соответствии с критериями, утверждёнными приказом Департамента информационной политики Свердловской области от 09.01.2018 №1 «Об утверждении критериев отнесения информационных материалов, публикуемых государственными учреждениями Свердловской области, в отношении которых функции и полномочия учредителя осуществляет Департамент информационной политики Свердловской области, к социально значимой информации».
Опубликовано в №202 от 28.10.2020
Профилактика пневмонии
Есть несколько способов снизить риск воспаления легких:
Вакцинация. Защититься от воспаления легких помогают прививки от пневмококковой инфекции и гриппа, новой коронавирусной инфекции.
Меры безопасности и гигиена. Они особенно важны в периоды сезонных эпидемий. Нужно мыть руки чаще, стараться меньше контактировать с заболевшими людьми, при необходимости использовать средства защиты (медицинские маски, перчатки).
Правильное лечение. Пневмония часто становится осложнением острых респираторных вирусных инфекций. Для ее профилактики необходимо эффективное лечение ОРВИ: нужно вовремя обращаться к терапевту и выполнять его рекомендации.
Укрепление здоровья
Важно отказаться от вредных привычек: не курить, уменьшить употребление алкоголя. Укрепление иммунитета, физическая активность, правильное питание помогут снизить риск воспаления легких.
Клиническое течение и симптоматика
Клинически повторное заболевание обычно проявляется гораздо сильнее первичного случая. Но вначале распознается сложно, так как больной может предполагать, что проявляющиеся в начале симптомы являются следствием перенесенной болезни.
 Рентгенологическое исследование легких помогает определить характер течения болезни
Рентгенологическое исследование легких помогает определить характер течения болезни
- Одним из важных и первых симптомов является возобновление одышки. При выздоровлении она должна полностью пройти. Дальше может возобновиться лихорадочное состояние (хотя нередки случаи течения болезни без повышения температуры, в результате сильного ослабления иммунитета).
- Возобновляется кашель, хрипы, обильное отделение мокроты. Мокрота может быть с гноем, кровью, иметь неприятный запах. Бактериологическое ее исследование чаще всего выявляет первичного возбудителя.
- Рентгенологическое исследование показывает увеличение области поражения, либо изменение характера течения болезни на очаговое (множественные поражения).
Так как повторное воспаление гораздо чаще приводит к различным осложнениям, обязательной является госпитализация на весь период лечения.
Что делать, если болезнь не хочет уходить?
Если вновь появилась простуда после пневмонии у взрослых, необходимо срочно обращаться к врачу. Дело в том, что воспаление легких имеет волнообразное течение. Человек может думать, что уже выздоровел, но потом симптомы появляются снова. Поэтому до полного выздоровления больной должен находиться под наблюдением специалиста. Нельзя прекращать терапию, даже если самочувствие улучшилось.
Чтобы исключить рецидив воспаления легких, специалист направит на снимок, анализы крови и мокроты. По результатам диагностики врач разработает программу терапии.
Простуда после пневмонии и ОРВИ у взрослых требуют комплексного лечения. Врач обязательно назначает препараты, которые не просто борются с вирусными инфекциями, но и снижают риск присоединения осложнений. К таким средствам относится Деринат. Назальные капли и спрей обладают сразу несколькими полезными свойствами:
- укрепляют иммунитет,
- помогают организму победить вирусную инфекцию,
- уменьшают вероятность присоединения бактериальной.
Деринат обладает уникальным репаративным свойством, которое обеспечивает дополнительную защиту от развития осложнений при вирусной инфекции. Препарат восстанавливает барьерные функции слизистой носоглотки, тем самым повышает ее способность противостоять атакам патогенных микроорганизмов. Восстановленная слизистая не дает микробам проникнуть в нижние дыхательные пути, тем самым предотвращает развитие пневмонии после простуды у взрослых.
Деринат также подходит для лечения и профилактики простудных заболеваний у детей с первого дня жизни. Перед применением препарата проконсультируйтесь со специалистом.

Эффективные лекарства от пневмонии
Эффективное лекарство от пневмонии подбирается в зависимости от причины инфекции.
Вирусная пневмонияВакцинация в некоторой степени может снизить вероятность заболевания от вирусной инфекции и облегчить ход болезни, в случае заражения. В некоторых случаях при вирусной пневмонии врач может назначить противовирусные препараты для снижения вирусной активности. Это лечение, как правило, наиболее эффективно, когда вирус находится на ранней стадии заражения организма.
Бактериальная пневмонияАнтибиотики являются основным способом борьбы с разновидностью пневмонии вызываемой бактериями Streptococcus pneumoniae. Этот тип пневмонии обычно протекает более тяжело, чем вирусная пневмония.
Грибковая пневмонияГрибковые виды пневмонии лечат противогрибковыми препаратами. Эта разновидность воспаления легких встречается реже всего.
Здоровые привычки и крепкое здоровье — основа легко перенесенного заболевания. При должном уходе пневмонию можно вылечить в домашних условиях.
Диагностика
Врач начнет диагностику с опроса и осмотра. Нужно рассказать ему об имеющихся симптомах, а также об общем состоянии здоровья. При осмотре он измерит температуру тела и артериальное давление, обследует грудную клетку, прослушает легкие, чтобы выявить шумы, хрипы, особенности дыхания. За диагностикой нужно обращаться к терапевту. Он может направить пациента на консультацию к узкому специалисту — пульмонологу.
Для диагностики нужен клинический анализ крови, чтобы получить информацию об общих показателях здоровья. При тяжелой пневмонии дополнительно назначают биохимический анализ крови. Отклонения в его результатах могут указывать на нарушения в работе некоторых органов, на развитие осложнений. Результаты биохимического анализа учитывают при определении возможной причины пневмонии (прежде всего — вирусная или бактериальная), выборе лекарственных средств и определении их дозировок.
При осложнениях может проводиться исследование плевральной жидкости, анализ газов артериальной крови, коагулограмма. Чтобы установить возбудителя болезни, может проводиться микробиологическая диагностика (исследование мокроты или крови, ПЦР-диагностика, экспресс-тесты).
При пневмонии может использоваться несколько методов инструментальной диагностики.
- Флюорография или рентгенография органов грудной клетки. Выявляет признаки воспаления в легких, позволяет оценить его локализацию, распространение, наличие осложнений.
- КТ органов грудной клетки. Компьютерная томография позволяет уточнять диагноз, оценивать объем поражения легких при воспалении, видеть изменение тканей. Проводится, если рентгенография или флюорография выявляет изменения, не типичные для пневмонии, если воспаление легких является рецидивирующим или плохо поддается лечению, если при симптомах пневмонии рентгенография не выявляет изменения в легких.
- Если болезнь протекает тяжело, может понадобиться ЭКГ для оценки состояния сердца и трансторакальное УЗИ грудной клетки, если есть подозрение на появление плеврального выпота (скопление жидкости в плевральной полости).